Опухоли орбиты среди всех заболеваний глазницы составляют 50-70 % случаев [2]. В большинстве случаев (до 80 %) они являются первичными, развиваются из тканей глазницы. Вторичные опухоли прорастают в глазницу из полости черепа, околоносовых пазух или являются метастатическими [5]. Опухоли, развивающиеся в орбите, могут быть различного происхождения. Новообразования могут распространяться с соседних частей, как то: злокачественные опухоли верхней челюсти, остеомы лобной пазухи, саркомы сосудистой оболочки, глиомы сетчатки и т.д. Опухоли в орбите могут развиваться метастатически при злокачественных новообразованиях других органов, а так же исходить из клетчатки или стенки орбиты, из частей органа зрения, лежащих в орбите, зрительного нерва, слезной железы, мышц [6]. Клиническое течение опухолей орбиты зависит от трех факторов: гистологического типа, локализации и скорости роста и, почти всегда, сопровождается симптомом одностороннего экзофтальма [1]. Выделяют первичные (доброкачественные, злокачественные), вторичные (доброкачественные, злокачественные) и метастатические опухоли орбиты. Часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль располагается на стороне противоположной направлению смещения. Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается прежде всего в сторону расположения опухоли. Ограничение подвижности глаза может быть следствием образования механического препятствия в виде опухоли, сдавливающей нервно-мышечный аппарат глаза, при прорастании злокачественной опухоли в одну или несколько наружных мышц глаза [6].
Представляем клиническое наблюдение опухоли орбиты. Больная Т.-84 лет ист. бол. № С7880/Е поступила в отделение опухолей головы и шеи РНИОИ с диагнозом: «Опухоль орбиты». Со слов пациентки больна около 4–х лет. Вначале почувствовала дискомфорт в правом глазу: затруднения при взгляде, требующее поворота глазных яблок. К врачам не обращалась. Появились признаки экзофтальма, который постепено и безболезненно нарастал, что заставило больную обратится в поликлинику. К этому времени в верхнем отделе орбиты стала определяться опухоль, величина которой постепенно увелиивалась. Опухоль смещала глазное яблоко вниз и латерально. К концу второго года глазная щель сузилась, больная перестала видеть этим глазом. При приподнимании верхнего века зрение не ухудшалось. Была направлена в республиканскую больницу Северо-Кавказского региона, где ей была произведена пункционная биопсия выявившая клетки плоского эпителия, без атипии. Больной предложили операцию: зкзентерацию глазницы, от которой она отказалась и обратилась в РНИОИ. При осмотре в момент поступления выявлялась асимметрия лица за счет опухоли в правой орбите. Кожа века была несколько растянута. Отек верхнего века соответствовал расположению опухоли. Окраска кожи не изменена. Имел место выраженный птоз правого верхнего века, глазная щель закрыта (рис. 1). При пальпации опухоль безболезненная, умеренной плотности, неподвижная. При «насильственном» поднятии верхнего века видна часть неподвижного глазного яблока, радужка и зрачок.
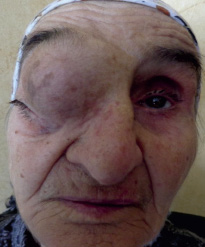
Рис. 1. Внешний вид больной Т. с опухолью орбиты
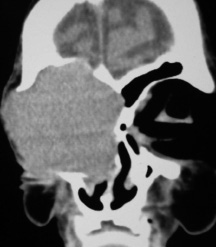
Рис. 2. Рентгенография черепа: опухоль орбиты распространяется на мягкие ткани лица с разрушениием нижней стенки передней черепной ямки без интракраиального роста
При одновременном прикрытии здорового глаза и приподнятом верхнем веке больного глаза, выраженная плегия глазного яблока с сохранением зрения. Провести в таком состоянии требуемые офтальмологические исследования было невозможно. Шейные и подчелюстные лимфатические узлы не увеличены.
По данным рентгенографии и КТ была выявлена распространенная опухоль орбиты с распространением на мягкие ткани параорбитальной зоны, ограниченным разрушением нижней костной стенки передней черепной ямки без интракраниального распространения (рис. 2).
Произведена пункционная биопсия опухоли без травмирования глазного яблока. Получено гнойное содержимое, эпителиальные клетки, фиброзная и сосудистая ткани, Атипические клетки не были выявлены.
На основании анамнеза и клиники, выставлен предоперационный диагноз: доброкачественная опухоль орбиты неустановленного генеза. Рекомендована операция, на которую было получено согласие.
Под эндотрахиальным наркозом 31.05.2016 г. произведена операция. Кожный разрез по брови с продолжением по носощечной складке вниз до уровня крыла правой ноздри. Отсепаровка кожи и поднадкостнично верхнего века латерально на расстояние до 2-х см от бокового края орбиты. Экстракапсулярно удалена опухоль с сохранением глазного яблока и его сосудисто-нервного пучка. При удалении фрагментов некротизированной костной ткани передней черепной ямки, вскрылась полость опухоли с выделением гноя и примеси крови. В просвете опухоли соединительная и фиброзная ткани, сосуды. Ревизия обнаженной твердой мозговой оболочки визуально и с использованием операционного микроскопа не выявили её повреждения. Из нижней стенки капсулы опухоли был сформирован лоскут, которым прикрыт обнаженный сосудисто-нервный пучок глазного яблока (рис. 3). Проведена умеренная тампонада полости мазевой турундой, конец которой выведен через носовой ход. Осуществлена пластика раны кожным лоскутом (рис.4).
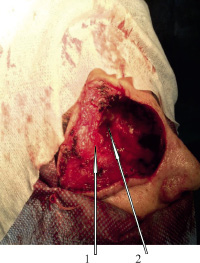
Рис. 3. Опухоль и остеомилетическая кость удалены: 1 – глазное яблоко укрытое лоскутом оболочки опухоли; 2 – обнажена твердая мозговая оболочка

Рис. 4. Внешний вид больной после операции: 3 – сохраненные глазное яблоко и зрение
Выписана домой в удовлетворительном состоянии с ежемесячным контролем.
Находится под наблюдением более 8 мес. без рецидива. Отмечается динамика восстановления симметрии лица за счет медиальной репозиции глазного яблока, зрение которого, со слов больной, восстанавливается.
Результаты исследования и их обсуждение
Послеоперационный период протекал без осложнений. Патогистологическое заключение опухоли № 43461-72/16: киста, стенки которой выстланы уплощенным эпителием с очагами ангиофиброза, хроническое продуктивное (ксантогранулематозное) воспаление с отложением кристаллов холестерина, инфильтрацией полиморфноядерными лейкоцитами, развитием гранулематозной ткани со скоплением некротических масс, колонии микроорганизмов (рис. 5). Патогистологическое заключение удаленных костных фрагментов после декальцинации № 43473-76/16 установило хронический остеомиэлит, фиброз костного мозга с ангиоматозом, инфильтрацией лейкоцитами, перестройкой костной ткани.
В орбите сосредоточено большое количество тканевых компонентов, что обусловливает развитие в ней практически всех опухоей человека. Диагноз опухоли орбиты устанавливают на основании данных анамнеза, результатов офтальмологического исследования и общеклинического обследования. Проводятся наружный осмотр, биомикроскопия, офтальмоскопия, экзофтальмометрия, тонометрия, термография. Исследуются зрительные функции (остроту и поле зрения). Осуществляются рентгенография глазниц, каналов зрительных нервов, томографическое и ультразвуковое исследования, по показаниям – ангиография, радиоизотопное исследование, биопсия.
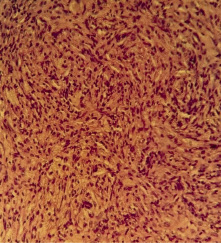
Рис. 5. Пролиферация фиброзной ткани с ангиоматозом. Окраска гематоксилин-эозином. Увеличение х 400
В данном случае, больная с момента заболевания и до даты проведения операции, к сожалению, не прошла все требуемые, или хотя бы часть из них, обследования. Причины их невыполнения, по всей видимости, были связаны как с пассивным поведением самой больной, отсутствием в больнице необходимой аппаратуры и недостаточной настороженности специалистов. При нахождении больной в РНИОИ, из-за распространенного процесса так же было сложно провести требуемые офтальмологические обследования: осмотр глазного дна и т.д. Практика показывает, что часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль обычно располагается на стороне, противоположной направлению смещения. Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается до плегии. Ограничение подвижности глаза может быть следствием образования механического препятствия в виде узла, опухоли, сдавления нервно-мышечного аппарата глаза при прорастания злокачественной опухоли в одну или несколько наружных мышц глаза [2]. Предложенная больной операция по месту жительства – экзентерация глазницы, является калечащей операцией, лишающей пациента зрения и нормального внешнего вида. Это, со слов больной, послужило основанием к отказу от операции. Проведенные нами исследования и цитологический ответ пункционной биопсии позволяло нам думать о доброкачественной опухоли. Клиника напоминала ангиофиброму верхней челюсти [3]. Не исключалась вероятность озлокачествленности ангиофибромы из-за её агрессивности с разрушением костей черепа [4]. Беседа с больной об объеме операции и возможой экзентерации глазницы привела к её согласию на операцию. Результаты проведенной операции подтвердили правильность выбранной тактики: поэтапный ход операции с ориентацией на конкретную ситуацию, исключающую агрессивность вмешательства для достижения радикальности. В результате удалось радикально удалить опухоль с сохранением функционирующего глазного яблока. Учитывая безрецидивное течение послеоперационного периода более 8 мес. и сохраненное зрение, больной предложена восстановительная операция, предусматривающая восстановление естественной топографии прооперированной глазницы. Больная думает.
Заключение
Позднее обращение за специализированной медицинской помощи больной, уже имевшей распространенный опухолевый процесс, затруднило выставление точного диагноза и определение оптимальной тактики лечения. Не имея данных для дифференциации злокачественного или доброкачественного процесса, проводимая операция должна совмещать радикализм по отношению к опухоли и стремление к сохранению здоровых органов и тканей. Это позволит восстановить их функции.. В данном конкретном случае хирурги смогли соблюсти эти принципы. Поэтому результаты проведенной операции восприняты удовлетворительно как хирургами, так и пациентом.

