Диагностика и лечение эмпиемы плевры остается актуальной проблемой в хирургии. Под термином «эмпиема плевры» или «пиоторакс» принято считать ограниченное или распространенное воспаление висцеральной и париетальной плевры, протекающее с накоплением гноя в плевральной полости и сопровождающееся признаками гнойной интоксикации [1]. По данным ряда авторов почти у 90 % больных эмпиема плевры возникает в результате осложнений гнойно- воспалительного процесса в легких (на фоне острой пневмонии 4 %, абсцесса легкого – 9–11 %, при гангрене легкого – 80–95 %) [2, 3]. Как следствие ранений и травм органов грудной клетки – 6–12 %, основной причиной при этом является неликвидированный посттравматический плеврит и гемоторакс [1 ,4, 5]. Послеоперационные эмпиемы плевры составляют в структуре причины от 2 до 28 %, наиболее часто возникают после пневмонэктомии [5, 8]. При бактериологическом исследовании содержимого плевральной полости грамотрицательная флора встречается в 20–30 % случаев. Грамположительная флора высеивается в 30–40 %, преимущественно S. aureus, S. pneumoniae, S. pyogenes. В 20–30 % флора является смешанной, в сочетании с неклостридиальными анаэробами [5–7].
Цель исследования – изучение основных причин и факторов приводящих к гнойному воспалению плевры, выработки тактических и технических решений, направленных на улучшение результатов комплексного лечения эмпиемы плевры с использованием современных технологий.
Материалы и методы исследования
Под наблюдением находились 102 больных с эмпиемой плевры, в возрасте от 17 до 80 лет, из них 79 (78 %) мужчин и 2 (22 %) женщин (табл. 1). Из числа поступивших сельскими жителями были 89 (88 %) больных, и городских жителей было 12 (11 %). Из 102 пролеченных больных у 60 (59 %) была хроническая форма, а у 42(41 %) острая форма эмпиемы плевры. Сплошное поражение плевры гнойно-воспалительным процессом наблюдалось у 76 (75 %) больных, а у 26 (25 %) была ограниченная (осумкованная) форма болезни. Правосторонней эмпиемой страдали 65 (64 %) больные, левосторонней 37 (36 %).
Таблица 1
Распределение больных по возрасту и полу (n – 102)
|
Пол |
Всего больных |
из них в возрасте (в годах) |
||||||
|
абс. ч. |
% |
11–20 |
21–30 |
31–40 |
41–50 |
51–60 |
Старше 60 лет |
|
|
Муж. |
79 |
77 |
10 |
12 |
15 |
18 |
13 |
11 |
|
Жен. |
23 |
23 |
3 |
6 |
4 |
4 |
4 |
2 |
|
Итого |
102 |
100,0 |
13 |
18 |
19 |
22 |
17 |
13 |
|
% |
100,0 |
12,7 |
17,6 |
18,6 |
21,6 |
16,7 |
12,7 |
|
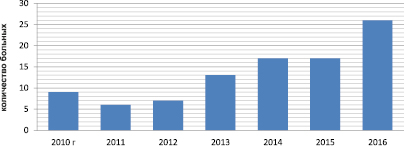
Рис. 1. Динамика роста эмпиемы плевры по годам
Клинические обследования проводились по общепринятой схеме. Учитывали данные анамнеза, жалобы больного, проводились объективные и дополнительные специальные методы обследования. С целью диагностики применены традиционная R-графия, компьютерная томография (КТ), ультразвуковое исследование (УЗИ) органов грудной клетки, торакоскопия плевральной полости, лабораторно-микробиологические исследования содержимого плевральной полости и гистология биопсийного материала из плевры.
Результаты исследования и их обсуждение
Результаты исследования показали, что в динамике отмечается рост числа больных с эмпиемой плевры (рис. 1), с 8 случаев в 2010 г. до 26 в 2016 г.
Последние годы часто поступают больные в тяжелом состоянии с распространённой формой болезни, особенно после прорыва нагноившейся эхинококковой кисты, кистозных полостей и абсцесса легких в плевральную полость. Среди наших больных в зависимости от локализации жидкостных образований в плевральной полости нами установлены следующие виды эмпиемы плевры (рис. 2).
При изучении причины возникновения эмпиемы по результатам нашего исследования (табл. 2) у 45 больных, то есть 53,8 % случаях, эмпиема плевры развилась при пневмониях осложненных в виде и плевритов различного происхождения в результате проникновения инфекции в плевральную полость лимфогенным или гематогенным путями. Из них в 21 случаях нагноения плеврального выпота сопровождались появлением очагов распада в легочной паренхиме с образованием бронхоплеврального свища. В 15 (11,5 %) случаях поступили больные с прорывом нагноившейся эхинококковой кисты в плевральную полость с формированием пиопневмоторакса. У 13 (12,7 %) больных в результате прорыва в плевральную полость одного или нескольких субплеврально расположенных абсцессов, гнойных кист при поликистозах легкого развился пиопневмоторакс.
Причины проводящие к эмпиеме плевры распространённого и осумкованного характера с формированием бронхоплеврального свища. В 8 (7,8 %) случаях с переломами ребер в результате нагноения гемоторакса наступила эмпиема плевры. У 8 (7,8 %) пациентов причиной эмпиемы был несвоевременно установленный разрыв воздушных кист легкого. У 6 (5,8 %) больных сахарным диабетом на фоне диабетической нефропатии гидроторакс осложнился эмпиемой плевры. После оперативного вмешательства на органах грудной клетки и брюшной полости в 5 (4,9 %) случаях впоследствии инфицирования плевральной полости организовалась эмпиема плевры. У 2 (1,9 %) больных в результате распада новообразования в легком развилась эмпиема плевры. Наличие бронхоплеврального свища в наших наблюдениях всегда явилось поддерживающим и усугубляющим фактором гнойно-воспалительного процесса в плевральной полости, придавая течению эмпиемы плевры торпидный характер.
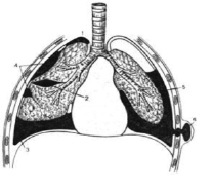
Рис. 2. Виды эмпием плевры (схема): 1 – верхушечная; 2 – междолевая; 3 – базальная; 4 – пристеночная; 5 – пиопневмоторакс; 6 – прорыв гноя под кожу
В зависимости от начала болезни и продолжительности воспалительного процесса больных разделили на 2 группы. В первую группу с острой эмпиемой плевры вошел 41 больной, у которых с начала болезни прошло 8–12 недель. Во вторую группу с хроническим течением болезни включен 61 больной, когда с начало заболевания у них протекало более 12 недель. Хронизацию острого процесса обусловливали разнообразные факторы. Чаще к хронической эмпиеме приводило неэффективное лечение острых легочных нагноений, осложнившихся пиопневмотораксом.
В нашем наблюдении клинические проявления эмпиемы плевры независимо от причины возникновения в большинстве случаев имели общие симптомы. В основном больных беспокоили следующие жалобы: кашель с выделением гнойной мокроты, одышка, боли в груди, усиливающиеся при дыхании, повышение температуры тела, а также признаки интоксикации организма. Длительные и частые приступы кашля с отделением значительного количества мокроты свидетельствовали о наличии бронхоплеврального свища. В начальных стадиях болезни больные с тотальной и субтотальной эмпиемой из-за резкой боли и одышки часто принимали вынужденное полусидящее положение. При отграниченных (осумкованных) и малых эмпиемах болевой синдром был выражен слабее.
При исследовании грудной клетки отмечали отставание пораженной половины при дыхании. Межреберные промежутки были расширены и сглажены вследствие давления экссудата. Для скопления экссудата в плевральной полости характерно было ослабление или отсутствие голосового дрожания и дыхательных шумов. У больных, когда содержимым плевральной полости оказался только экссудат, верхняя граница тупости соответствовала линии Эллиса – Дамуазо – Соколова (линия, проходящая от позвоночника латерально и вверх до задней подмышечной линии, затем вниз и кпереди до среднеключичной линии). Наиболее часто при скоплении большого количества гноя в плевральной полости у больных наблюдалось смещение органов средостения в здоровую сторону и сдавление здорового легкого. У больных пиопневмотораксом выявляли тупой перкуторный звук под участком с верхней горизонтальной границей, соответствующей скоплению гноя, и тимпанический звук над участком скопления воздуха. Аускультативно определяли ослабление или почти полное отсутствие дыхательных шумов и усиленную бронхофонию в зоне скопления экссудата. При наличии бронхоплеврального свища и хорошо дренируемой через бронх полости отмечали усиленное бронхиальное дыхание (амфорическое). При этом у больных появлялась обильная гнойная мокрота с неприятным запахом. В 25 случаях у наших больных наблюдали клинику полиорганной недостаточности.
Со стороны анализов изменения в общеклинических показателях крови и мочи при эмпиеме плевры были такие же, как и при других тяжелых гнойных процессах. В общем анализе крови отмечали высокий лейкоцитоз (выше 10×109/л), резкий сдвиг лейкоцитарной формулы влево, увеличение СОЭ. Нередко наблюдали анемию. Содержание белка в плазме уменьшалось, главным образом за счет альбумина. В моче обнаруживали альбуминурию, наличие зернистых и гиалиновых цилиндров
В диагностике и определении показании к подбору антибиотиков важное место занимало цитологическое и гистологическое исследование содержимого плевральной полости.
Таблица 2
Причины возникновения эмпиемы
|
№ п/п |
Причины |
Количество |
|
|
абс. ч |
% |
||
|
1 |
После пневмонии и плеврита |
45 |
44,1 % |
|
2 |
Прорыв эхинококковой кисты в плевральную полость |
15 |
14,7 % |
|
3 |
Осложнение гнойно-некротических процессов в легких (абсцесс, поликистоз) |
13 |
12,7 % |
|
4 |
Буллезная болезнь легких осложненная пиопневмотораксом |
8 |
7,8 % |
|
5 |
После травмы (гемоторакс) |
8 |
7,8 % |
|
6 |
Сахарный диабет |
6 |
5,8 % |
|
7 |
После хирургического вмешательства на органах грудной и брюшной полостей |
5 |
4,9 % |
|
8 |
С-r легкого |
2 |
1,9 % |
|
Всего |
102 |
100 % |
|
Таблица 3
Высеянные флоры при бакпосеве содержимого плевральной полости
|
Название |
Количество |
||
|
абс.ч. |
% |
||
|
1 |
staphylococci |
30 |
29,4 % |
|
2 |
pneumococci |
18 |
17,6 % |
|
3 |
klebsiella pneumonia |
15 |
14,7 % |
|
4 |
streptococci |
15 |
14,7 % |
|
5 |
hemofilus influenza |
14 |
13,7 % |
|
6 |
candida alvicans |
10 |
9,9 % |
|
итого |
102 |
100 % |
|
Как указано на табл. 3, при бактериологическом исследовании из содержимого плевральной полости высеяно staphylococci у 30 (29,4 %) больных, в 18 (17,6 %) случаях pneumococci, а klebsiella pneumonia у 15 (14,7 %) пациентов. У 15 (14,7 %) больных обнаружено streptococci, а hemofilus influenza было в 14 (13,7 %) случаях, candida alvicans выделен из пунктата у 10 (9,9 %) больных.
В нашей практике важнейшую роль в диагностике эмпиемы плевры играло рентгенологическое исследование. Всем больным в процессе диагностики и лечения неоднократно произведена рентгенография органов грудной клетки в 2 проекциях. Посредством этого метода получили представление о локализации, распространенности и количественной характеристике процесса в полости плевры.
В настоящее время с появлением современных методов лучевой диагностики при сложных ситуациях удаётся установить точный, достоверный диагноз. В нашей практике у 20 больных в сложных случаях заключительный диагноз установлен с применением рентгено-компьютерной томографии (РКТ). Применение РКТ позволяло детально оценить осумкованные выпоты, утолщение плевральных листков, очаговые образования в плевре.
Важное место в диагностике занимает метод ультразвукового исследования плевральной полости. С помощью УЗИ у 39 больных, при ограниченных жидкостных образованиях, удалось определять локализации и дренировать осумкованные плевральные полости. Из них в 6 случаях установлено наличие эхинококковой кисты в нижних отделах легких с прорывам в плевральную полость.
Последнее время начали внедрять видеоторакоскопию. С использованием видеоторакоскопа в 17 случаях проводили визуальный осмотр полости плевры, поверхность легкого, определяли характер жидкости и брали биопсию для гистологического исследования.
В нашей практике лечение больных с эмпиемой плевры сводилось в первую очередь к воздействию на основное заболевание, с учетом его формы и фазы, патогенеза плевральной экссудации и характера выпота, а также общего состояния больных. Как наш опыт работы показывает, важнейшим требованием позволяющим добиться наибольшего эффекта при эмпиемах плевры, любого происхождения, является раннее и длительное проведение комплекса различных консервативных мероприятий и хирургических вмешательств. Основными звеньями комплексной патогенетической терапии больных мы считаем следующие положения:
а) применение антибиотиков для подавления, уменьшения или ослабления антигенных влияний, исходящих из зоны основного процесса и вызывающих воспалительную реакцию плевры;
б) санации плевральной полости путем эвакуации содержимого, а при необходимости и промываний;
в) применение десенсибилизирующих и противовоспалительных средств, направленных на борьбу с повышенной проницаемостью плевры и для воздействия на местные и общие проявления самого плеврита.
У подавляющего большинства больных лечение эмпиемы начали с плевральной пункции. При получении гноя мы всегда дренировали плевральную полость. Дренирование было активным (при использовании устройств для создания отрицательного давления 10–30 см вод. ст.) или пассивным (например, по Бюллау). В 56 случаях гнойно-воспалительный процесс в плевре разрешился в результате адекватного дренирования и регулярного промывания антисептиками плевральной полости, а также комплексной консервативной терапии. Для промывания применяли раствор фурациллина 1:1000, 0,2 % декосона, водный раствор хлоргексидина.
При хронической эмпиеме плевры независимо от причин возникновения болезни, часто требовалось хирургическое вмешательство. Хирургическое лечение всегда было и в настоящее время остается трудной задачей. Длительный гнойно-воспалительный процесс, наличие бронхо-плеврального свища часто привадило к грубым изменениям со стороны париетальной и висцеральной плевры, сформированию осумкованных полостей. В нашей практике многие годы торакопластика была наиболее эффективным хирургическим вмешательством при хронической эмпиеме плевры, хотя она отличалась травматичностью и приводила к тяжелой деформации грудной клетки. Последние десятилетия торакопластику применяем очень редко, так как она почти изжила себя из-за нефизиологичности и недостаточной эффективности. Мы часто стали проводить радикальные операции – плеврэктомия (операция Делорма). В 21 случаях произведена данная операция с удовлетворительным результатом. При этой операции полностью удаляется вся измененная париетальная, а также и висцеральная плевра (иногда это удается сделать единым блоком, одним «мешком»). А у 10 пациентов с кистозным поражением легкого операция завершилась лобэкотомией и частичной декортикацией легкого. При наличии бронхиального свища производили резекцию легочной ткани и несущий свищ или ушивали свищ одним из многочисленных способов. При достижении герметизации легкое хорошо расправляется, заполняет плевральную полость, что позволяет восстановить его функцию и ликвидировать гнойную полость. У 15 больных при прорыве в плевральную полость нагноившейся эхинококковой кисты легкого и диафрагмальной поверхности печени удалена свободно находящаяся хитиновая оболочка, а также произведена санация и частичная декортикация легкого. Операция плеврэктомия сложна и травматична. Она иногда осложнялась тяжелым кровотечением, травматическим шоком, поэтому проводилась тщательная предоперационная подготовка больного, целью которой было – уменьшить анемию, гипопротеинемию, улучшить функцию дыхания.
В послеоперационном периоде наблюдали различные осложнения: кровотечения в плевральную полость у 3 больных, рецидив бронхиального свища и эмпиемы плевры в 8 случаях. При кровотечениях во всех случаях произведена реторакотомия и кровотечение остановлено. В основном источником кровотечений оказались мелкие сосуды по всей поверхности удаленной плевры. При рецидиве болезни в 2 случаях произведена повторная операция, в 6 случаях мы достигли положительного результата консервативным путем. Все операции проводились общим наркозом с использованиям эндобронхиальной двухпросветной трубки для раздельной интубации легких.
Заключение
Таким образом, при анализе пролеченных случаев в динамике отмечается рост числа больных с эмпиемой плевры, с 8 случаев в 2010 г. до 26 в 2016 г. Применение компьютерной томографии, УЗИ и видеоторакоскопии существенно улучшило диагностику эмпиемы плевры, особенно при осумкованных формах. При адекватном сочетании комплексной этиопатогенетической терапии, раннего дренирования плевральной полости и своевременного радикального оперативного вмешательства, заметно улучшились результаты лечения при острых и хронических формах эмпиемы плевры. Уменьшились случаи рецидива болезни, а также значительно сократились сроки пребывания больного в стационаре от 24,5 койко-дней в период до 2010 года, до 17,8 дней за 2010–2016 годы. Лечение эмпиемы плевры как полиэтиологического заболевания должно быть комплексным.

