Туберкулез – инфекционная болезнь, склонная к хронизации, вызываемая микобактериями туберкулеза (бацилла Коха, открытая в 1882 г.). По данным ВОЗ, во всем мире 1,7 миллиарда человек инфицированы микобактериями туберкулеза. Из них 20 миллионов болеют различными формами туберкулеза. Ежегодно регистрируются до 8 миллионов случаев впервые выявленного туберкулеза. Около 3 миллионов человек ежегодно умирают от этого заболевания. Заболеваемость внелегочными формами туберкулеза составляет 15–20 % от общего числа случаев заболевания [1].
Внелегочный туберкулез может поражать любой орган, включая плевру, кости и суставы, центральную нервную систему, желудочно-кишечный тракт, мочеполовую систему, область головы и шеи. Если врач не учитывает возможность появления туберкулеза вышеописанной локализации, то постановка диагноза может быть затруднена, что приводит к неадекватной терапии. В челюстно-лицевой области туберкулез встречается редко и может наблюдаться в глотке, в полости носа и околоносовых пазухах в различные возрастные периоды. Как правило, туберкулез в челюстно-лицевой области и глотке бывает вторичным и регистрируется при деструктивных и диссеминированных формах заболевания. Крайне редко туберкулез может носить изолированный характер.
Сообщения о туберкулезном поражении челюстно-лицевой области встречаются достаточно редко как в отечественной, так и в зарубежной литературе [6–8]. В зарубежной литературе до 1933 года было описано 26 случаев туберкулеза околоносовых пазух [9]. Д. Мейерсон наблюдал одного пациента, страдающего данной патологией в течение 5 лет [10]. На сегодняшний день в литературе описано 38 случаев синусита туберкулезного генеза [11]. Двадцать из этих случаев были описаны Д.В. Глейтсманом в обзоре еще в 1907 г. Он отметил, что в большинстве случаев туберкулезный синусит является вторичным, происходящим из легочного или дополнительного внелегочного источника и может распространяться либо непосредственно через дыхательные пути, либо через лимфу или кровеносные сосуды. Только в трех случаях, описанных Д.В. Глейтсманом, туберкулезный процесс изолированно регистрировался в верхнечелюстной пазухе без признаков туберкулеза в других органах. Считается, что туберкулезом может поражаться любая околоносовая пазуха, но чаще верхнечелюстная. Первичный туберкулез одной верхнечелюстной пазухи также описал В.В. Абрамов в 1939 году [10].
Симптомы туберкулезного поражения околоносовых пазух не специфичны и нередко могут быть схожи с риносинуситами другой этиологии [1–5]. Больные с туберкулезным поражением верхнечелюстной пазухи чаще всего предъявляют жалобы, характерные для хронического воспаления [10]. В наблюдении В.П. Шилова [7] пациентка жаловалась на постоянные гнойные выделения из правой половины носа со зловонным запахом, головную боль, преимущественно справа, ощущение распирания правой половины лица. Риноскопически: носовые ходы широкие, слизистая оболочка бледная, атрофичная, в нижнем носовом ходе покрыта корками. Носовые раковины атрофированы, под средней носовой раковиной определяется гной. По данным Page и Jash [8], у больной с туберкулезом носа и левой верхнечелюстной пазухи при передней риноскопии была выявлена полипозно-измененная слизистая оболочка в обеих половинах носа. При наличии деструкции стенок пораженного туберкулезом синуса он может симулировать новообразование [1].
Ввиду редкости такого проявления изолированного туберкулеза приводим собственное наблюдение поражения верхнечелюстного синуса.
Больная М., 27 лет поступила в ЛОР отделение Национального госпиталя 29.09.2016 г. с жалобами на затруднение носового дыхания и слизисто-гнойное отделяемое через левую половину носа, припухлость щеки слева. При риноскопии в полости носа, на фоне слизисто-гнойного отделяемого визуализируются бледного цвета патологические изменения по типу грануляционной ткани. Латеральная стенка полости носа слева, частично не прослеживается, а частично выбухает в полость носа в виде полуовала. Отмечается припухлость и болезненность при пальпации мягких тканей щеки слева. Носоглотка, ротоглотка и уши без особенностей. На рентгенограмме органов грудной клетки и средостения очаговых и инфильтративно-воспалительных изменений не выявлено. Со стороны лабораторных данных без патологических изменений.
29.09.2016 г. была произведена мультисрезовая спиральная компьютерная томография челюстно-лицевой области. В верхнечелюстной пазухе, передних, средних клетках решетчатого лабиринта и лобной пазухе слева определяется гетерогенное патологическое содержимое, КТ-плотностью от +21,7 ед.Н. до +39,0 ед.Н., с четкими контурами, максимальным размером до 62,0х48,0 мм в поперечнике, на фоне которого визуализируются очажки кальцинации, а также неполностью лизированные костные фрагменты. Определяется остеодеструкция нижних отделов всех стенок верхнечелюстной пазухи, клеток решетчатой кости, а также передних отделов медиальной стенки орбиты слева. Остеодеструкция носит смешанный характер за счет инфильтративного остеолизиса и атрофии от давления. Частично сохранные стенки верхнечелюстной пазухи слева утолщены, в сравнении с контрлатеральной стороной (остеопериостоз). Через вышеперечисленные костные дефекты патологическое содержимое распространяется в одноименную полость носа, мягкие ткани щечной области, ретромаксилярное пространство, а также в передне-медиальные отделы орбиты. Носовая перегородка искривлена вправо. Носоглотка и другие околоносовые пазухи без особенностей.
Заключение: КТ-данные за гетерогенное остеодеструктивное объемное образование околоносовых пазух слева с интраорбитальным распространением (новообразование?). Описанные изменения представлены на рис. 1–2.
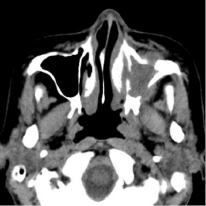
Рис. 1. На аксиальном КТ-срезе определяется объемное образование, вызывающее остеодеструкцию по смешанному типу всех стенок верхнечелюстной пазухи слева
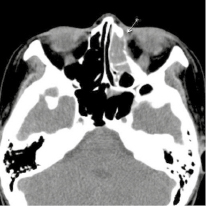
Рис. 2. На аксиальном КТ-срезе выявляется патологическое содержимое в клетках решетчатого лабиринта слева с остеодеструкцией передних отделов медиальной стенки орбиты слева
21.10.2016 г. под эндотрахеальным наркозом была произведена левосторонняя гаймороэтмоидотомия. Объем левой верхнечелюстной пазухи составляет 12–14 см. Пазуха выполнена неоднородным патологическим содержимым. Медиальная стенка верхнечелюстной пазухи частично отсутствует, сообщается с полостью носа. В углах верхнечелюстной пазухи визуализируется умеренное количество ткани белесовато-серого цвета, творожистой консистенции, легко отделяется костной ложкой от стенок. Все патологическое содержимое удалено до здоровой кости. В полости носа также определяется патологическая ткань по типу инфекционной гранулемы. Вскрыты клетки решетчатой кости, которые также очищены от патологического содержимого. Весь удаленный во время операции материал отправлен на патоморфологическую верификацию. Произведена левосторонняя тампонада носа. Тампоны удалены на 2 сутки.
Микропрепарат: при гистологическим исследовании удаленного во время операции материала определяются множественные фрагменты некротических тканей с кровоизлияниями. Среди них обнаружены элементы слизистой оболочки, а также отёчной фиброзной ткани с формированием классических туберкулезных гигантоклеточных гранулём: в центре такой гранулёмы имеется очаг казеозного некроза, окруженный по периферии валом из эпителиоидных клеток и лимфоцитов с примесью макрофагов. Между эпителиоидными клетками и лимфоцитами располагаются гигантские клетки Пирогова – Лангханса. Также имеются эпителиоидноклеточные специфические гранулёмы. Заключение: полученная картина соответствует туберкулезу (рис. 3).
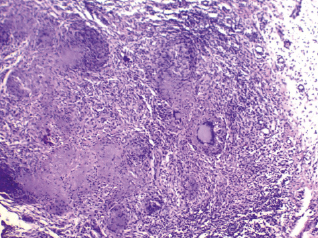
Рис. 3. Микроскопическая картина туберкулеза верхнечелюстного синуса. Окраска гематоксилином и эозином. Ув. 100
Консультация фтизиатра: учитывая данные гистологического исследования, пациента необходимо перевести в специализированную клинику для получения специфической терапии. Дальнейшее наблюдение и лечение проводилось в Национальном центре фтизиатрии. Пациент получала специфическое лечение в интенсивной фазе: изониазид, рифампицин, паразиамид этамбутол продолжительностью 3 месяца. В поддерживающей фазе: изониазид и рифампицин 5 месяцев, согласно рекомендациям ВОЗ для нерезистентных форм микобактерии туберкулеза. После проведенной терапии эндоскопический осмотр показал, что стенки постоперационной полости эпителизированы.
Особенностями данного наблюдения являются:
1) редкая локализация изолированного туберкулеза в околоносовых пазухах;
2) смешанный характер остеодеструкции пораженных стенок пазух с наличием остеопериостоза сохранившихся стенок, что может свидетельствовать о хроническом воспалительном процессе;
3) клинико-томографическую картину туберкулеза легко можно спутать с опухолевым поражением;
Проведенное хирургическое вмешательство по удалению изолированного туберкулеза околоносовых пазух и обеспечение адекватной специфической противотуберкулезной терапии позволило нам добиться излечения больного.

