Проникающие ранения в позвоночник и спинной мозг были впервые описаны в то время, когда человек только начал использовать оружие и научился письменности. Однако с тех давних времен до современности дошло очень мало свидетельств о таких повреждениях, в основном при описании различных боевых действий [1, 2]. В одном из папирусов Древнего Египта, так называемом папирусе Смита, датированном 1700 г. до н.э., описаны 48 случаев ранений черепа, спинного мозга, позвонков и позвоночника, полученных в сражениях, а также описание парезов и параличей вследствие ранений.
По письменным свидетельствам древности, громадный вклад в изучение ранений спинного мозга был внесен Галеном (129–200 гг. н.э.). В его трактате «О перерезке нервов» впервые описана клиника неврологических проявлений при ранении спинного мозга [2]. Первые попытки хирургического лечения при проникающих ранениях спинного мозга описаны в 1753 году, когда было произведено удаление костных отломков из позвоночного канала. Позднее, в 1836 г. Льюис опубликовал описание случая лечения пациента с проникающим ранением грудного отдела позвоночника [3, 4].
Ранения позвоночника, описанные врачевателями древности, были нанесены различными видами холодного оружия – стрелами, кинжалами, мечами, саблями, – которые редко встречаются в настоящее время, исключая только Южную Африку, где до 25 % проникающих травм спинного мозга приходятся на неогнестрельные ранения колюще-режущими предметами [5, 6]. Такие ранения чаще всего наносят ножами (84 %), велосипедными спицами, осколками стекла, отвертками, заостренными палками и ледорубами. В литературе имеется описание случаев ранения спинного мозга неправильно установленными акупунктурными иглами. Все неогнестрельные ранения позвоночника составляют 7–10 % от всех проникающих ранений позвоночника. Такой тип ранений спинного мозга в настоящее время становится редкостью в связи с распространением более изощренного оружия. В США на ножевые ранения спинного мозга приходится всего 1 % [6]. Чаще всего ранящий предмет извлекается, но бывает такое, когда окончание оружия отламывается внутри или рядом с позвоночным каналом, что может послужить развитием инфекционного процесса [7, 8]. Повреждение спинного мозга может являться неполным и проявиться в виде синдрома Броун-Секара [8]. Данные травмы достаточно сложно поддаются лечению, что обуславливается высокой частотой повреждения функционально важных участков спинного мозга и сосудов, а также высоким риском инфекционных осложнений. Ножевые ранения могут сопровождаться ликвореей у 4–6 % пострадавших [8].
В классификациях повреждений позвоночника и спинного мозга акцент делается на открытые и закрытые повреждения, в зависимости от повреждения кожных покровов. По механизму различают сквозные, слепые и касательные; проникающие и непроникающие. Проникающим называют такое повреждение, при котором нарушается целость стенки позвоночного канала, а непроникающим – повреждение, не сопровождающееся нарушением целости стенок позвоночного канала. Очень удобна рентген-анатомическая классификация Н.С. Косинской, которая была предложена в 1945 г., разделяющая повреждения на пять типов в зависимости от их степени, глубины проникновения в позвоночный канал, повреждения только его стенок или спинного мозга, повреждения околопозвоночных тканей [9]. Эта классификация основана на наблюдениях военного времени. В классификации Е.И. Бабиченко (1979 г.) факт проникающего ранения обосновывается повреждением твердой мозговой оболочки и детализация диагностики не производится [10, 11].
Следует заметить, что в России и странах постсоветского пространства отсутствуют исследования частоты огнестрельных и колото-резаных ранений мирного времени. Огнестрельные и колото-резаные ранения позвоночника в мирное время в большинстве своем носят криминальный характер, встречаются чаще всего у лиц мужского пола молодого возраста. Оперативные вмешательства по поводу подобных ранений включают: а) первичную хирургическую обработку раны с иссечением мягких тканей и удалением доступных инородных тел, производимую по общим правилам; б) ламинэктомию, производимую с целью устранения сдавления спинного мозга или корешков костными отломками, металлическими инородными телами, гематомами [12, 13]. Инородные тела, глубоко внедрившиеся в тело позвонка, не вызывающие симптомов сдавления или инфицирования спинного мозга или его корешков, как правило, не удаляются [13, 14]. Правильно проведенная хирургическая обработка раны в сочетании с применением антибиотиков в большинстве случаев позволяет положительно решить вопрос о зашивании раны наглухо. В послеоперационном периоде всем больным показано лечение антисептиками и антибиотиками.
Однако существует еще одна проблема, связанная с такими повреждениями. Это последующий болевой синдром, который является почти постоянным у пациентов с ранениями позвоночника и спинного мозга во всех периодах травматической болезни. Болевой синдром, особенно после огнестрельных повреждений, оказывает влияние на качество жизни, способствует психоэмоциональным изменениям, заставляет постоянно прибегать к медикаментозному лечению [14].
По литературным данным, варианты болевого синдрома, его разнообразная локализация при ранениях определяются рядом факторов: такими, как уровень и тяжесть повреждения позвоночника и спинного мозга, избирательное повреждение определенного отрезка болевого пути [13, 14].
Особенностью представленного наблюдения является его чрезвычайная редкость, в связи с чем оно представляет несомненный интерес.
Клинический пример и его обсуждение
Приводим редкий случай открытого проникающего ранения позвоночника стрелой арбалета, который наблюдался в Центре травматологии и ортопедии НУЗ «Дорожная клиническая больница на ст. Ярославль» в апреле 2016 года.
Пациенту К., 42 лет, предпринимателю, в результате криминальной травмы было нанесено ранение стрелой, выпущенной из арбалета. Пациент, по его словам, сразу же отметил слабость и онемение в нижних конечностях и в аногенитальной зоне. Был госпитализирован в отделение нейрохирургии Городской клинической больницы города Рыбинска. При осмотре было диагностировано проникающее ранение холодным оружием. Была начата интенсивная терапия и предоперационная подготовка. Под интубационным наркозом было произведено оперативное вмешательство в объеме ламинэктомии и попытки удаления наконечника стрелы. Стрелу арбалета удалить не удалось. Был переведен в центр травматологии и ортопедии НУЗ «Дорожная клиническая больница на ст. Ярославль» с диагнозом: Открытая проникающая позвоночно-спинномозговая травма: ранение позвоночного канала стрелой арбалета на уровне S1 – S2 позвонков, инородное тело спинно-мозгового канала. При поступлении: жалобы на боли в области ранения, онемение в обеих ногах и промежности. При клиническом осмотре со стороны внутренних органов без видимой патологии. В локальном статусе послеоперационные швы без признаков воспаления, отделяемого из швов не отмечается. При неврологическом осмотре – гипестезия по L5 – S1 дерматомам с обеих сторон, анестезия по S3 – S5 дерматомам справа, двигательных расстройств не определялось. На КТ пояснично-крестцового отдела позвоночника – инородное тело, проникающее в позвоночный канал на уровне S1 – S2 позвонков (рис. 1, 2).
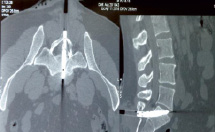
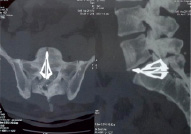
Рис. 1. Пациент К., 42 лет. КТ пояснично-крестцового отдела позвоночника в сагиттальной и коронарной проекциях. Инородное тело, проникающее в позвоночный канал на уровне S1 – S2 позвонков
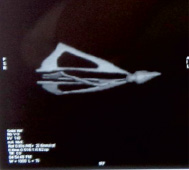
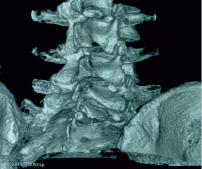
Рис. 2. Пациент К., 42 лет. КТ пояснично-крестцового отдела позвоночника, 3D-реконструкция
Учитывая клиническую картину, пациенту на 4-е сутки после ранения, под интубационным наркозом в положении на животе, выполнено по срочным показаниям оперативное вмешательство в объеме: гемиламинэктомия L5, удаления инородного тела из просвета позвоночного канала. После выполнения декомпрессивной гемиламинэктомии на уровне L5 обнаружен обширный дефект твердой мозговой оболочки, частичный перерыв корешков конского хвоста. Эпидуральная клетчатка на уровне L5 имбибирована кровью, обнаружен и удален кровяной сгусток объемом около 3 мл. Из дефекта твердой мозговой оболочки отмечалось активное поступление окрашенной кровью церебро-спинальной жидкости. Твердая мозговая оболочка была дополнительно рассечена в оральном и каудальном направлении. При ревизии субдурального пространства были обнаружены лезвия наконечника стрелы. Извлечены три лезвия наконечника стрелы, выступающие в позвоночный канал и компремирующие корешки конского хвоста. Переднюю часть наконечника, находящуюся в толще тела S1 позвонка и полости L5 – S1 МПД, решено оставить ввиду избежания необоснованно избыточной резекции тела позвонка. Извлечение инородного тела сопровождалось обильным кровотечением и нестабильной гемодинамикой пациента. Вследствие этого представлялось крайне затруднительно визуализировать поверхность дурального мешка. Мозговая рана была тампонирована салфетками с гемостатическими растворами. Была выполнена тщательная обработка раны растворами антисептиков с помощью системы «Пульславак». Ушить дефект твердой мозговой оболочки не представлялось возможным, поэтому произведено укрытие дефекта гемостатической губкой (рис. 3).
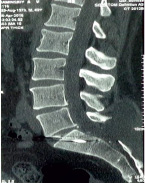
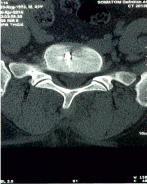
Рис. 3. Пациент К., 42 лет. КТ пояснично-крестцового отдела позвоночника в сагиттальной и аксиальной проекциях после операции. Передняя часть наконечника, находящаяся в теле S1 позвонка и L5 – S1 МПД, не выступающая в просвет позвоночного канала
В течение 10 суток в послеоперационном периоде проводилась антибиотикотерапия (цефтриаксон, амикацин). Во время наблюдения отмечалась наружная ликворея из послеоперационной раны в течение 3-х дней, которая купировалась наложением дополнительных кожных швов и пункциями полости послеоперационной раны. На фоне проводимого лечения отмечались полный регресс болевого синдрома, регресс проводниковых нарушений чувствительности и восстановление проприоцептивного чувства. Патологических стопных рефлексов и парезов не было. Рана зажила первичным натяжением. Через 15 суток с момента операции пациент выписан в удовлетворительном состоянии на амбулаторный этап для прохождения курса реабилитационного лечения и наблюдения неврологом и хирургом по месту жительства.
Согласно выписной справке на этапе реабилитационного лечения было отмечено быстрое восстановление двигательной активности до нормативных значений.
На контрольном осмотре через 3 месяца с момента выписки состояние пациента расценивается как удовлетворительное. Жалоб активно пациент не предъявляет. При неврологическом осмотре отмечается незначительная анестезия в аногенитальной области справа. Послеоперационный рубец без признаков воспаления. Пациент полностью удовлетворен результатом лечения.
Заключение
Основным механизмом повреждения вещества спинного мозга при ранениях холодным оружием является прямое механическое воздействие травмирующего агента или по механизму противоудара. Сразу после травмы велика опасность вторичного повреждения спинного мозга вследствие сосудистых нарушений. Степень и выраженность неврологических расстройств зависит от объема и локализации повреждений спинного мозга [13, 14].
У некоторых пострадавших ранящий снаряд может приводить к неврологическому дефициту за счет непосредственного сдавления спинного мозга окружающими костными структурами и костными отломками [14].
Арбалет относится к так называемому метательному типу неогнестрельного оружия. Его повреждающее действие сочетает в себе как непосредственное механическое повреждение нервных структур, так и ударное воздействие – гидродинамический эффект (кинетическая энергия ранящего снаряда составляет 180–200 Дж). Поэтому подобные виды оружия (арбалет, лук, ружье для подводной охоты и т.п.) являются самостоятельным видом и не могут рассматриваться как подвид холодного оружия [14].
По нашему мнению, в нозологическую классификацию открытых повреждений позвоночника и спинного мозга, включающую огнестрельные, минно-взрывные ранения и ранения холодным оружием, должно быть внесено дополнение: ранение метательным оружием. Это позволит более полно понимать механизмы травматических повреждений различными видами боевого проникающего оружия.

