Социально-экономические катаклизмы, развал профилактической медицины, снижение качества медицинского наблюдения за женщинами фертильного возраста и беременными, нарушение программы ВОЗ рационального планирования семьи, ликвидация детских поликлиник, ухудшение мониторинга за состоянием здоровья матерей и их новорожденных детей обусловило рост перинатальной патологии в нашей стране, которая вышла на первое место в структуре детской заболеваемости и смертности [1, 2].
Недоношенность является одной из важнейших причин неонатальной заболеваемости и смертности детей. Актуальность изучения патологии недоношенных детей обусловлена тем, что их смертность в 10 раз выше, чем у доношенных, а заболеваемость доходит до 70–80 %, что является важной медицинской, социальной и экономической проблемой для государств [3–5].
В нашей стране с 2017 г. впервые стала выделяться группа недоношенных детей с экстремально низкой массой тела (ЭНМТ), что, несомненно, должно было повысить показатель частоты рождения недоношенных детей, повышение их заболеваемости и смертности. Однако этого не произошло. Положительный результат, несомненно, связан с внедрением в стране современных технологий по реанимации и выхаживанию недоношенных детей. В то же время существует возможность некачественного учета недоношенных детей с ЭНМТ. Имеется опасность причислить этих детей к мертворожденным или к плодам с поздним выкидышем, и дети, лишённые своевременной реанимационной помощи и выхаживания, могут погибнуть, что и обуславливает актуальность изучения факторов риска преждевременных родов и их профилактики.
Необходимо отметить проблему и в аутопсии новорожденных. Полная диагностическая аутопсия считается золотым стандартом, помогающим в определении причин мертворождения и неонатальной смертности. Однако она обычно не практикуется в странах Азии из-за религиозных убеждений и отсутствия ресурсов. Учитывая это, по данным ряда зарубежных авторов, был рекомендован минимально инвазивный забор тканей как менее травматичный и менее дорогой для анализа материала. Он включает гистологическое исследование ткани органа и полимеразную цепную реакцию (ПЦР) или бактериальный посев для оценки различных патологических организмов [6]. Но, к сожалению, в КР данный метод не применяется из-за вышеперечисленных причин.
Развитие ребенка в эмбриональной стадии в первую очередь обусловлено факторами риска: состоянием макро- и микросреды с момента зачатия, а зачастую до зачатия, стадии прогенеза – и определяет его здоровье и качество жизни. В дальнейшем важнейшую защитную функцию на себя берет плацента. Но «щит» не всегда срабатывает. Одной из ведущих причин в генезе развития недоношенности являются морфофункциональные изменения в плаценте, что приводит к формированию синдром-комплекса фетоплацентарной недостаточности (ФПН) [7–9]. Региональные особенности структуры перинатальной патологии и морфологии ФПН у нас в стране ещё не изучались. Таким образом, актуально выявление комплекса экологических факторов риска: медико-биологических и социальных – в реализации преждевременных или индуцированных родов, заболеваемости и смертности недоношенности детей, для расширения научно обоснованных профилактических программ, прогнозирования развития, тяжести течения и исхода.
Цель исследования – изучить факторы риска, структуру заболеваемости и смертности недоношенных детей для расширения медико-профилактических программ.
Материалы и методы исследования
Объектом исследования явились 405 протоколов вскрытия умерших недоношенных детей за 2017–2019 гг. в Республиканском патологоанатомическом бюро г. Бишкека. Использованы клинические, патологоанатомические, гистохимические, микробиологические методы исследования. Статистический анализ данных выполнялся с использованием программ «SPSS 16».
Результаты исследования и их обсуждение
В структуре перинатальной смертности в целом дети чаще (р < 0,001) умирают в анте- и постнатальном периодах в равных соотношениях (р > 0,05). Интранатальная смерть отмечается в 3,7 раз реже. В динамике по годам исследования наблюдается изменчивость структуры перинатальной патологии, приводящая к смерти детей. Установлено, что в 2017 г. превалировала постнатальная (р < 0,05) смерть детей. Однако в последние два года стало больше (р < 0,05) детей умирать в антенатальном периоде. Существенно снизилась (40,48 % и 39,66 % против 50,88 %, р < 0,05) постнатальная смертность (табл. 1).
Таблица 1
Перинатальная смертность недоношенных детей
|
Перинатальная смертность |
2017 |
2018 |
2019 |
всего % |
|
Антенатальная |
44 (38,60 %) ** |
56 (44,45 %) ** |
55 (47,42 %) *** |
155 (43,54 %) *** |
|
Интранатальная |
12 (10,53 %) |
19 (15,08 %) |
15(12,94 %) |
46 (12,92 %) |
|
Постнатальная |
58 (50,88 %) *** |
51 (40,48 %) ** |
46 (39,66 %) ** |
155 (43,54 %) *** |
|
Всего |
114 (32,03 %) |
126 (35,40 %) |
116 (32,59 %) |
356 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
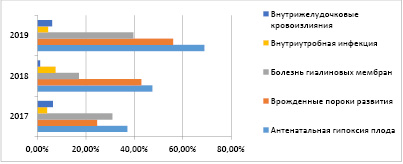
Рис. 1. Структура патологии умерших недоношенных
Таблица 2
Степень недоношенности умерших недоношенных детей
|
Масса |
2017 |
2018 |
2019 |
всего |
|
ЭНМТ |
52 (45,62 %)** |
105 (60,0 %)*** |
60 (51,73 %)*** |
217(53,58 %)*** |
|
ОНМТ |
29 (25,44 %) |
29 (16,58 %) |
22 (18,96 %) |
80 (19, 76 %) |
|
НМТ |
28 (24,57 %) |
30 (17,15 %) |
27 (23,28 %) |
85 (20,98 %) |
|
> 2500 |
5 (4,38 %) |
11 (6,28 %) |
7 (6,04 %) |
23 (5,68 %) |
|
Всего |
114 (28,15 %) |
175 (43,21 %)* |
116 (28,65 %) |
405 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Анализ структуры перинатальной смертности позволяет прийти к заключению, что внедрение в стране программ первичной реанимационной помощи новорожденным детям привело к снижению постнатальной смертности недоношенных детей. Проблемой остаётся рост антенатальной смертности недоношенных, которая в стране имеет тенденцию к увеличению
В структуре заболеваемости недоношенных детей с летальным исходом ведущее место занимают: антенатальная асфиксия плода (ААП), врождённые пороки развития (ВПР) и болезнь гиалиновых мембран (БГМ). На четвертом месте находятся внутриутробные инфекции (рис. 1).
Низкий уровень распространённости ВУИ, по нашему мнению, является следствием гиподиагностики из-за социальных факторов. Женщины, особенно внутренние мигранты, отказываются от обследования из-за финансовых затруднений. А государство не финансирует исследование на болезни, передаваемые половым путем (БППП), женщин фертильного возраста и беременных.
В целом повышение уровня рождения недоношенных детей отмечалось в 2018 г. (43,21 % против 28,15 % и 28,65 %, р < 0,05). Причем среди умерших недоношенных детей преобладали дети с ЭНМТ (р < 0,001). По остальным годам показатели соотношения недоношенных по массе тела стабильны и не имеют достоверных (р > 0,05) различий (табл. 2).
В динамике по годам отмечается сходная тенденция: рост к 2018 г. детей с ЭНМТ (р < 0,01) с дальнейшим снижением. Аналогичная тенденция и в динамике рождения детей с массой более 2500 г. А рождение детей с ОНМТ и НМТ снижается (табл. 3).
Анализ влияния степени недоношенности как фактора риска летального исхода показывает, что большинство умерших детей были с экстремально низкой массой тела (ЭНМТ), далее – с ОНМТ и НМТ. Выявляется коррелятивная связь между степенью недоношенности и исходом патологии: чем ниже масса тела недоношенных, тем выше смертность (табл. 4).
Таким образом, среди умерших недоношенных по всем годам исследования и в динамике преобладают дети с ЭНМТ с наибольшим подъемом в 2018 г. Возможно, это связано с тем, что в 2017 г. начался учет детей с ЭНМТ и были недочеты в статистике умерших детей, поскольку особых экстремальных факторов риска гибели детей не наблюдалось. К 2019 г. показатели выровнялись.
Таблица 3
Степень недоношенности умерших недоношенных детей
|
Масса |
2017 |
2018 |
2019 |
всего |
|
ЭНМТ |
52 (23,96 %) |
105 (48,39 %)** |
60 (27,65 %) |
217(100 %) |
|
ОНМТ |
29 (36,25 %) |
29 (36,25 %) |
22 (27,50 % %) |
80 (100 %) |
|
НМТ |
28 (32,95 %) |
30 (35,29 %) |
27 (31,76 %) |
85 (100 %) |
|
> 2500 |
5 (21,79 %) |
11 (47,83 % %) |
7 (30,43 %) |
23 (100 %) |
|
Всего |
114 (28,15 %) |
175 (43,21 %) |
116 (28,65 %) |
405 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Таблица 4
Степень недоношенности плодов
|
Масса тела |
2017 |
2018 |
2019 |
Всего |
|
До 1000 г |
52 (45,62 %)* |
105 (60,0 %)*** |
60 (51,73 %)** |
217 (53,58 %)*** |
|
1000–1500 |
29 (25,44 %) |
29 (16,58 %) |
22 (18,96 %) |
80 (19, 76 %) |
|
1500–2500 |
28 (24,57 %) |
30 (17,15 %) |
27 (23,28 %) |
85 (20,98 %) |
|
выше 2500 |
5 (4,38 %) |
11 (6,28 %) |
7 (6,04 %) |
23 (5,68 %) |
|
Всего |
114 (100 %) |
175*(100 %) |
116 (100 %) |
405 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
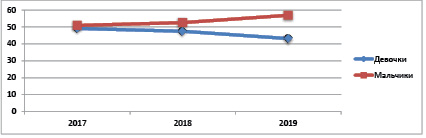 Рис. 2. Сравнительная динамика гендерных соотношений
Рис. 2. Сравнительная динамика гендерных соотношений
Не выявлено значимости гендерных различий в риске летального исхода у недоношенных детей. Так, количество мальчиков и девочек находится практически в равных (р > 0,05) соотношениях по всем годам исследования.
В динамике отмечается достоверный рост (р < 0,05) обеих групп детей в 2018 г. Однако при сравнительном анализе по всем годам исследования более существенен рост количества умерших мальчиков (рис. 2).
У исследованной группы недоношенных детей нами изучен комплекс экологических факторов риска: медико-биологических, техногенных и социальных – обусловивших невынашивание беременности и смерть детей. Отмечается, что большинство умерших рождены в регионах страны, наиболее экологически неблагополучных в техногенном, антропогенном и социальном аспектах – г. Бишкеке и Чуйской области (61,98 % против 38,02 %, р < 0,05). Из них 21,7 % составляют дети внутренних мигрантов, не имеющих постоянного места жительства, материального дохода и качественного медицинского обслуживания (табл. 5).
Таблица 5
Распределение умерших детей по регионам страны
|
Регионы |
2017 |
2018 |
2019 |
всего |
|
Бишкек |
13 (11,40 %) |
96(54,86 %)** |
36(31,03 %)* |
145 (35,81 %)* |
|
Чуй |
49 (42,98 %)* |
29 (16,57 %) |
28 (24,14 %) |
106 (26,17 %)* |
|
Нарын |
14 (12,28 %) |
9 (5,14 %) |
7 (6,04 %) |
30 (7,41 %) |
|
Иссык-Кульская |
12 (10,53 %) |
19 (10,86 %) |
14 (12,07 %) |
45 (11,11 %) |
|
Талас |
2 (1,75 %) |
4 (2,29 %) |
4 (3,45 %) |
10 (2,47 %) |
|
Ж-Абад |
14 (12,29 %) |
10 (5,71 %) |
20 (17,24 %) |
44 (10,86 %) |
|
Ош |
5 (4,39) |
4 (2,29 %) |
6 (5,17 %) |
15 (3,70 %) |
|
Баткен |
3 (2,63) |
1 (0,57 %) |
– |
4 (0,99 %) |
|
Иностранцы |
2 (1,75) |
3 (1,71 %) |
1 (0,86 %) |
6 (1,48 %) |
|
Всего |
114 (28,15 %) |
175 (43,21 %)** |
116 (28,64 %) |
405 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Таблица 6
Паритет беременностей и родов у матерей погибших детей
|
Паритет |
Беременности |
Роды |
Итого |
|
1 |
– |
1 (1,40 %) |
1 (0,74 %) |
|
2 |
2 (3,13 %) |
27 (38,02 %) |
29 (21,48 %) |
|
3 и более |
62 (96,87 %)* |
43 (60,56 %) |
105 (77,77 %)*** |
|
Итого |
64 (100 %) |
71 (100 %) |
135 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
При изучении акушерского анамнеза установлено, что по паритету беременностей и родов преобладают матери с тремя и более беременностями и родами (77,77 %, р < 0,001). Однако при сравнительном анализе отмечается, что дети рождены у матерей от третьей и более беременностей, но меньших по счету родов (p < 0,05). Следовательно, беременности у матерей не всегда заканчивались родами, что свидетельствует об отягощённом акушерском анамнезе матерей (табл. 6).
У матерей умерших недоношенных достоверно чаще (64,86 против 35,14 %, р < 0,01) выявляются экстрагенитальные (анемия, эндокринные нарушения, гипертоническая болезнь, эпилепсия, умственная отсталость), чем урогенитальные (кольпит, эрозии, кандидоматоз, рубцы на матке) патологии. Из экстрагенитальной патологии у матерей преобладают анемии и гипертоническая болезнь (66,66 %). Особо следует отметить высокий процент умственно отсталых матерей, которые не планируют беременность и не находятся под наблюдением врачей. Из урогенитальных патологий матерей превалируют воспалительные заболевания, обуславливающие несостоятельность маточно-плацентарного плацдарма, что может явиться причиной гибели плода (табл. 7).
Таблица 7
Заболеваемость матерей умерших недоношенных детей
|
Заболевания |
Кол-во |
% |
|
1. Экстрагенитальная патология |
24 |
64,86 %** |
|
Анемия |
11 |
45,83 % |
|
Эпилепсия, умственная отсталость, |
7 |
29,16 % |
|
Гипертоническая болезнь |
5 |
20,83 % |
|
Эндокринные нарушения |
1 |
4,16 % |
|
2. Урогенитальная патология |
13 |
35,14 % |
|
Эрозия шейки матки, кольпит, кандиломатоз |
8 |
61,53 % |
|
Несостоятельный рубец на матке, двойной рубец |
5 |
38,46 % |
|
ИТОГО |
37 |
100 % |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Анализ течения беременности матерей выявляет многочисленную патологию: ОРВИ (р < 0,001), анемии (р < 0,01), преэклампсии (р < 0,05) и патологию околоплодных вод (табл. 8).
Таблица 8
Течение беременности у матерей
|
Патология |
Кол-во |
% |
|
ОРВИ |
85 |
20,98*** |
|
Анемия |
35 |
8,64* |
|
Преэклампсия |
44 |
10,86* |
|
Ранний токсикоз |
22 |
5,43 |
|
Маловодие, многоводие |
45 |
11,11** |
|
Гестационные отеки |
10 |
2,46 |
|
Гестационная гипертензия |
9 |
2,22 |
|
БППП |
8 |
1,97 |
|
Угроза выкидыша |
18 |
4,44 |
|
Неправильное предлежание плаценты |
20 |
4,93 |
|
Всего |
405 |
100 % |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Многочисленная патология выявлена при анализе течения родов у матерей. Преобладают преждевременные роды (p < 0,001). Высок процент прерывания беременности (18,9 %) и индуцированных родов (18,3 %) из-за выявленных неблагополучий плода (табл. 9).
Таблица 9
Патология родов у матерей умерших детей
|
Патология |
Кол-во |
% |
|
Преждевременные роды |
240 |
59,25*** |
|
Индуцированные роды (22–36 недель) |
119 |
29,38 |
|
Прерывание беременности, выкидыши |
46 |
11,35 |
|
Всего |
405 |
100,0 |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Анализ причин индуцированных родов указывает на достоверно высокий процент детей с ВПР (p < 0,01). Далее следует антенатальная гипоксия и сочетанная патология: ВПР с антенатальной гипоксией (табл. 10).
В целом в структуре ВПР преобладали (p < 0,001) множественные пороки развития (МВПР), далее следовали ВПР ЦНС (p < 0,01). Остальная патология наблюдается в единичных случаях (табл. 11).
Таблица 10
Причины индуцированных родов
|
Причины индуцированных родов |
% |
|
|
ВПР |
20 |
62,5** |
|
Антенатальная гипоксия |
12 |
37,5 |
|
Сочетанная патология |
8 |
25 |
|
Всего |
32 |
100 |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Таблица 11
Структура ВПР при индуцированных родах
|
ВПР структура |
Всего, % |
|
Множественные ВПР |
86 (44,11 %)** |
|
ВПР центральной нервной системы (ЦНС) |
54 (27,69 %)** |
|
ВПР желудочно-кишечного тракта (ЖКТ) |
15 (7,69 %) |
|
ВПР костно-мышечной системы (КМС) |
15 (7,69 %) |
|
ВПР лимфатической системы (ЛС) |
18 (9,23 %) |
|
ВПР челюстно-лицевой системы (ЧЛС) |
5 (2,56 %) |
|
ВПР мочевыделительной системы (МВС) |
2 (1,03 %) |
|
Всего |
195 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
При исследованиях плацент матерей с высокой степенью достоверности преобладала хроническая плацентарная недостаточность (p < 0,001), далее следовали инфекционно-воспалительные заболевания плаценты (p < 0,01), абсолютная и острая плацентарная недостаточность (табл. 12).
Изучение плацент матерей умерших детей при индуцированных родах показало преобладание хронической плацентарной недостаточности (41,36 %, p < 0,01)
При гистохимических исследованиях 61 плаценты матерей умерших недоношенных детей выявлены лейкоцитарное (р < 0,01), смешанное воспаление (р < 0,05) и в редких случаях лимфоцитарное воспаление. Как известно, лейкоцитарное воспаление свидетельствует о микробной этиологии, лимфоцитарное – вирусной, смешанное – бактериально-вирусной (табл. 13).
Таблица 12
Патология плацент матерей
|
Патология плаценты |
Всего (%) |
|
Хроническая плацентарная недостаточность |
177 (41,36 %)*** |
|
Плацентит, децидуит, хориоамнионит |
104 (24,30 %)** |
|
Абсолютная плацентарная недостаточность |
36 (8,41 %) |
|
Острая плацентарная недостаточность |
35 (8,18 %) |
|
Кальцинаты |
34 (7,94 %) |
|
Гематомы |
27 (6,31 %) |
|
Воспаление |
15 (3,50 %) |
|
Всего |
428 (100 %) |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Таблица 13
Этиоструктура плацентитов умерших недоношенных детей
|
Воспаление плаценты |
Всего |
% |
|
Лейкоцитарное воспаление |
30 |
49,18 %** |
|
Смешанное воспаление |
25 |
40,98 %* |
|
Лимфоцитарное воспаление |
6 |
9,84 % |
|
Всего |
61 |
100 % |
Примечание: * – p < 0,05; ** – p < 0,01; *** – p < 0,001.
Выводы
1. Имеется неблагоприятный комплекс экологических факторов риска, обуславливающих невынашивание беременности и смерть недоношенных детей. У матерей отмечается отягощённый акушерский анамнез, повышенная экстра- и урогенитальная заболеваемость, неблагополучное течение беременности и родов. Из них 21,7 % составляют дети внутренних мигрантов, не имеющих постоянного места жительства и качественного медицинского обслуживания.
2. Основными патологоанатомическими диагнозами умерших недоношенных являются антенатальная гибель плода (ААП), врожденные пороки развития (ВПР) и болезнь гиалиновых мембран (БГМ).
3. Основной причиной индуцированных родов являются врожденные пороки развития (ВПР). В структуре ВПР преобладают (р < 0,01) МВПР и ВПР ЦНС.
4. У матерей умерших детей отмечаются хроническая (р < 0,001) и абсолютная плацентарная недостаточность (р < 0,05), плацентиты, децидуиты, хориоамниониты (р < 0,01). При гистоморфологических исследованиях плацент выявляются воспалительные заболевания бактериального (р < 0,01), смешанного (р < 0,05) и реже – вирусного генеза.

