Цель настоящей статьи – напомнить практическим врачам о возможности такого осложнения, ее диагностике и тактических решениях.
Впервые вторичный аорто-кишечный свищ описал Bjrock в 1953 г. [1]. Начальная симптоматика фистулизации отличается вариабельностью, преобладают мелена и гематомезис, на этом фоне у одной трети пациентов развивается геморрагический шок [1, 2]. Заболевание может начинаться с кровотечения-предшественника, что побуждает врача к обследованию и уточнению источника. Данное кровотечение предшествует массивной геморрагии, ведущей к лапаротомии или гибели пациента, встречается по данным литературы в 54 % случаев [1].
Инфекционные проблемы (локальные или распространенные) могут быть первыми признаками фистулы [3]. Возможно сочетание нескольких симптомов у одного пациента. Кроме признаков кишечного кровотечения могут быть следующие симптомы: боли в спине, животе, снижение гемоглобина без явных признаков кровотечения, пульсирующее образование в брюшной полости, анорексия, гипертермия [4, 5].
По локализации вторичные артерио-кишечные фистулы наиболее часто локализуются в двенадцатитиперстной кишке, затем по частоте встречаемости тощая кишка, реже толстая кишка. Крайне редко формируется свищ с желудком, червеобразным отростком или два свища [1, 5].
Исход зависит от своевременности постановки диагноза. Наибольшей диагностической точностью обладает диагностическая лапаротомия [1, 3]. Однако, если толстая кишка не была ревизована, кровотечение продолжалось и диагноз устанавливался уже при аутопсии. Наибольшей диагностической ценностью, как уже сказано, обладает диагностическая лапаротомия при соблюдении методики ревизии органов брюшной полости. Следующий метод диагностики – компьютерная томография (КТ) органов брюшной полости. При данном исследовании специалистам следует искать косвенные признаки осложнения: тесный контакт между кишкой и протезом, признаки инфекции, утечки контраста и др. Непосредственно свищ даже при ангиографии редко удается увидеть, но подозрение может усилить наличие аневризмы в области анастомоза. Ангиография, как метод диагностики уступает двум вышеперечисленным, кроме того этот метод диагностики доступен лишь в специализированных сосудистых центрах при наличии рентгенангиохирургических методик [6, 7].
Патогенез образования свища сложен, в его развитии играет роль ряд факторов. Местная инфекция, прямое повреждение кишки, травматизация кишки псевдоаневризмой анастомоза, швами, фиброзный контакт между протезом и кишкой. Осложнения могут развиваться и после эндоваскулярной реконструкции аорты из-за давления и эрозии стента или при развитии аневризмы вследствие расслоения [8].
С учетом высокой клинической настороженности диагностический поиск следует проводить целенаправленно, например при эндоскопии следует уделять внимание осмотру дистальной части двенадцатиперстной кишки, где локализуется большинство свищей. В диагностике необходимо учитывать также, что свищ может располагаться в любом отделе ЖКТ, но двенадцатиперстная кишка, в связи с анатомическими особенностями, является доминирующей локализацией. В редких случаях может быть два свища. Ценными могут быть современные диагностические опции, обещающие результаты получены при комбинации позитронно-эмиссионной томографии с фтор-глюкозой и КТ.
Клинический случай
Пациент Ч. 79 лет доставлен в приёмный покой с жалобами на боли в спине, животе, тошноту, рвоту, слабость. В течение месяца беспокоят боли в спине – принимал кеторол, пенталгин. Омез принимал периодически. Также получает эликвис 2,5 мг утром. Ухудшение 2 дня – рвота, стул темного цвета.
Анамнез – инвалид I группы по зрению (полная слепота на оба глаза). Мультифокальный атеросклероз. Ишемическая болезнь сердца. Стенокардия напряжения. ФК II. ХСН II А. ФКII. Гипертоническая болезнь III, риск 4. Атеросклеротическая мешковидная аневризма инфраренального отдела аорты больших размеров, кальциноз и стеноз подвздошных артерий до 75–80 %, окклюзия поверхностной бедренной артерии (ПБА) обеих нижних конечностей, стенозы начальных отделов глубокой бедренной артерии (ГБА) до 75 %. Ожирение II ст. Состояние после операции (СПО) – срочное аорто-бифеморально-бедренное аллопротезирование (АББАП) протезом Экофлон 20х10х10 см, перевязка нижней брыжеечной артерии (НБА) (за 9 месяцев до настоящей госпитализации).
На 11 сутки послеоперационного периода выполнялась мультиспиральная компьютерная томография (МСКТ) органов брюшной полости и забрюшинного пространства без контрастирования. Заключение: СПО, АББАП по поводу аневризмы инфраренального отдела аорты. Определяется мешотчатая аневризма инфраренального отдела аорты (ниже места вшивания протеза), содержит воздух, небольшой отёк окружающей клетчатки. Данных за забрюшинную гематому нет, крови в брюшной полости не выявлено. Выписан в удовлетворительном состоянии.
Общий статус: Кожный покров и видимые слизистые оболочки чистые, бледные, тургор снижен. Т – 37,3. Периферические лимфатические узлы не пальпируются. Дыхание проводится во все отделы, везикулярное с жестким компонентом, ослаблено слева. Пульс 18 в минуту. Хрипов нет. Тоны сердца приглушенные. АД = 110/60 мм рт. ст. Пульс 100 в мин. Губы сухие с черными корками. Язык сухой с коричневым налётом. Живот правильной формы, симметричный, участвует в акте дыхания, не вздут, мягкий, болезненный во всех отделах. Перитонеальные симптомы отрицательные. Перистальтика выслушивается, вялая. Печень по краю рёберной дуги. Мочеиспускание не нарушено, диурез адекватный. Перкуссия поясничных областей безболезненна. Стул жидкий, тёмного цвета.
PR: тонус сфинктера снижен, патологических образований не выявлено, на перчатке кал жидкий черно-вишневого цвета.
Госпитализирован в отделение реанимации (ОАР) с клиникой кишечного кровотечения. В ОАК: гематокрит – 31,1 %, гемоглобин – 108 г/л, лейкоциты – 24,6 х 109, лимфоциты – 1,3 х 109, лимфоциты – 5,5 %, тромбоциты – 136 х 109, эритроциты – 3,89 х 1012. Назначено CITO! фиброгастродуоденоскопия (ФГДС), фиброколоноскопия (ФКС).
ФГДС – Местная анестезия 10 % раствором лидокаина (спрей). Пищевод свободно проходим, в просвете – натощаковая слизь с примесью зелени, слизистая его в средней и дистальной трети со сливными эрозиями, циркулярные в дистальной трети, эрозии под фибрином и гематином, при осмотре не кровоточат, кардия смыкается не полностью, Z-линия неровная. Желудок расправился воздухом, в просвете – умеренное количество мутной жидкости с примесью гематина, желчи. Слизистая светло-розовая, с участками атрофии во всех отделах. Складки сглажены, перистальтика проводится циркулярно, стенка желудка эластичная. Привратник смыкается, округлой формы. Луковица двенадцатиперстной кишки (ЛДПК) деформирована за счет выбухания верхней и задней стенки до 1,5 см, слизистая в области выбухания отечна, без воспаления. Слизистая ЛДПК светло-розовая. В постбульбарном отделе слизистая розовая, складки обычные, перистальтика циркулярная, папилла не выбухает, желчь есть. Заключение: Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) тип D, эрозивный эзофагит. Хронический атрофический гастрит. Подслизистое новообразование в области луковицы двенадцатиперстной кишки, сдавливание извне?
Ультразвуковое исследование (УЗИ) органов брюшной полости: пациент осмотрен в отделении реанимации, лежа на спине. Заключение: Эхопризнаки гепатоспеленомегалии, диффузных изменений печени, хронического панкреатита, хронического холецистита, деформация желчного пузыря.
ФКС: При осмотре области ануса – спавшийся геморроидальный узел 0,5 см. При пальцевом ректальном исследовании тонус сфинктера сохранён, исследование безболезненно, нависания стенок кишки нет. В просвете прямой кишки – кровь, сгустки крови, отмывание неэффективно, из проксимальных отделов кишки поступает темная кровь, просвет кишки не визуализировать, исследование провести невозможно. Заключение: Неполный осмотр. Кишечное кровотечение. Хронический наружный геморрой.
Лечение в условиях отделения реанимации: инфузионная терапия сбалансированными растворами, трансфузионная терапия по показаниям, коррекция водно-электролитных расстройств, антисекреторная терапия (омепразол), гемостатическая терапия (транексам, дицинон), системная анальгезия (трамадол), подготовка к выполнению колоноскопии (очистительные клизмы), контроль лабораторных данных, витальных функций. Кровотечение остановилось. Состояние стабильное, в условиях ОАР. Дыхание спонтанное, SpO2 96–97 %, А/Д на уровне 110/70 мм рт. ст. Пульс 70–77 уд/мин. Гемоглобин 108–118г/л, эритроциты 3,89–4,19 х 109.
За время нахождения в ОАР пациент гемодинамически стабилен: АД 127/68 мм рт. ст., пульс 77 уд/мин, удовлетворительного наполнения. Живот не вздут, болезненный при пальпации во всех отделах, перистальтика не выслушивается. Перитонеальные симптомы отрицательные. Моча по мочевому катетеру, светлая. Дыхательный алкалоз. Готовится к колоноскопии очистительными клизмами, кровотечение не рецидивирует. Пациент в стабильном состоянии переведён в хирургическое отделение (х.о.) планируется ФКС.
В отделении после перевода из ОАР рецидив болевого синдрома, интенсивные боли в спине, животе по визуально-аналоговой шкале (ВАШ) 8 баллов. При осмотре: общее состояние тяжелое, в сознании, контактен. Шкала ком Глазго (ШКГ) – 15 баллов. Питание удовлетворительное. Кожный покров и видимые слизистые оболочки мраморно-бледные. Температура тела N. Периферические лимфатические узлы не пальпируются. Дыхание проводится во все отделы, жесткое, ослаблено в нижних отделах, больше справа. Хрипы единичные проводные. Тоны сердца приглушенные. АД = 130/90 мм рт. ст. Пульс 100 уд/мин. Язык влажный, обложен белым налетом. Живот правильной формы, симметричный, участвует в акте дыхания, не вздут, при пальпации болезненный во всех отделах. Симптомы раздражения брюшины отрицательные. Перистальтика кишечника выслушивается. Печень не увеличена. Диурез сохранен. Симптом поколачивания отрицательный. Стул в памперс, сгустки крови. Локальный статус. Снижение гемоглобина до 92 г/л. Сохраняется выраженный болевой синдром, трамадол – без значимого эффекта. Дз: Мезентериальный тромбоз? Расслаивающая аневризма аорты? Показана срочная лапароскопия, дальнейшая тактика – интраоперационно.
Операция 19:20 – 20:20
Доступ по Хассену над пупком по старому рубцу. При ревизии в брюшной полости выпота нет, петли тонкой кишки без особенностей, перистальтика сохранена, стенка розовая. Ободочная кишка – до середины поперечной ободочной кишки заполнена плотными каловыми массами, дистальнее – полужидким содержимым. В области левой подвздошной кости – грубый спаечный процесс, сигмовидная кишка, петли тонкой кишки с перифокальной инфильтрацией. По левому боковому каналу геморрагическое пропитывание. Дз: забрюшинная гематома, разрыв аневризмы? В операционную вызван ангиохирург.
Десуфляция. Инструменты удалены.
Верхнесрединная лапаротомия. По рубцу подпаян большой сальник – отделен коагуляцией. По левому боковому каналу вскрыта париетальная брюшина, при ревизии вскрыта гематома с мутной примесью, сгустками, с неприятным запахом, при осмотре – уходит к зоне инфильтрации в проекции левой подвздошной кости. Пальпаторно гематома распространяется до правого бокового канала, к промонториуму, до уровня ДПК, плотная. При дальнейшей ревизии – выполнено рассечение спаек в левой подвздошной области, при попытке разделения инфильтрата вскрылся просвет сигмовидной кишки – заполнен сгустками крови с неприятным запахом (как и в забрюшинной гематоме), при этом имеется сужение сигмовидной кишки рубцового характера до 8–10 мм и фиксацией этого участка к рубцу забрюшинного пространства (левая бранша АББШ?), отделить кишку от рубца не представляется возможным. При разделении инфильтрата левой подвздошной области два участка тонкой кишки десерозировались – ушиты нитью моноплюс 3/0. Обсужден по телефону с зав. отделением сердечно-сосудистой хирургии (ОССХ), рекомендовано завершить операцию дренированием забрюшинного пространства, выведением колостомы. От дальнейшей ревизии инфильтрата и гематомы рекомендовано воздержаться – высокий риск развития профузного кровотечения на фоне инфицированной гематомы, тяжесть состояния пациента. Заглушены двухрядными швами проксимальный и дистальный отрезки сигмовидной кишки (участки в зоне инфильтрата). В левое подреберье выведена дистальная треть поперечной ободочной кишки в виде двуствольной колостомы на держалке. В забрюшинное пространство и к ушитым дефектам сигмовидной кишки – два перчаточно-марлевых дренажа – выведены через контрапертуру в левой боковой области живота. В малый таз – 8 мм ПВХ-дренаж, выведен через контрапертуру. Салфетки, инструменты – все. Брюшная полость ушита наглухо. Йод. Асептическая повязка.
В послеоперационном периоде нарастали явления сердечно-сосудистой недостаточности, в 22:20 – остановка кровообращения, реанимационные мероприятия без эффекта. Констатирована биологическая смерть пациента.
Выписка из патологоанатомического исследования:
Интима аорты жёлтая, с многочисленными желтоватыми бляшками в стадии атероматоза и кальциноза, режется с хрустом. В 2 см ниже отхождения почечных артерий, к стенке аорты подшит протез, в области швов стенка аорты дряблая, тёмно-серая, с прорезыванием швов (рис. 1–3).
Забрюшинная клетчатка багровая с двух сторон: 20х15 см слева, справа – 10х15 см, с дряблыми серо-багровыми участками с неприятным запахом. Левая и правая бранши протеза тёмно-серого цвета. Пояснично-подвздошная мышца с двух сторон тусклая, серо-коричневого цвета, дряблая.
Петли тонкого кишечника диаметром до 2 см, серо-розовые, частично спаянные друг с другом, легко отделяются, в 1 м от связки Трейтца швы на серозе кишки. Вокруг протеза гематома (рис. 1).
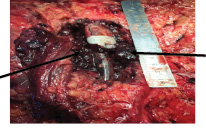
Рис. 1. Гематома в области протеза, сгустки, пропитывание тканей (стрелки)
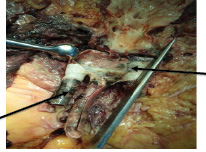
Рис. 2. Аутопсийный материал – протез с участками чёрного цвета (стрелки)
На разрезе протез с признаками инфицирования, изменение цвета тканей (рис. 2).
Перипротезная гематома сообщается с просветом сигмовидной кишки посредством сформировавшегося свища (рис. 3).
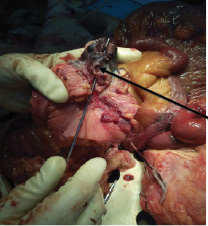
Рис. 3. Сообщение околопротезной гематомы с просветом сигмовидной кишки (через свищ проведён пуговчатый зонд)
Стенка аорты некротизирована, с кровоизлияниями и диффузной нейтрофильной инфильтрацией (рис. 4).
Сигмовидная кишка: стенка некротизирована, слои не дифференцируются, с диффузной смешанноклеточной воспалительной инфильтрацией, в одном из фрагментов плотно спаяна с инородным материалом (бранша протеза)
Патологоанатомический диагноз код по МКБ-X I 70.0
Основное заболевание:
Атеросклероз брюшного отдела аорты (операция: АББАП от 30.03.2018). (I70.0)
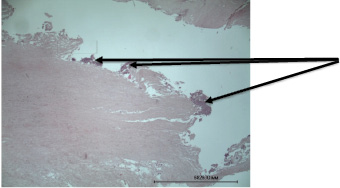
Рис. 4. Микроскопическое исследование препарата стенки брюшной аорты, окраска гематоксилин-эозин. Колонии микроорганизмов в аорте (стрелки)
Осложнения основного заболевания: некроз стенки аорты, аорто-сигмовидный свищ, массивная забрюшинная гематома с нагноением, гнойный двусторонний псоит, некроз сигмовидной кишки (операция: срочная диагностическая лапароскопия, лапаротомия, вскрытие, дренирование забрюшинной гематомы, разделение инфильтрата левой подвздошной области, ушивание дефекта сигмовидной кишки, трансверзостомия 17.02.2019 г.), толстокишечное кровотечение (свёртки крови в просвете сигмовидной, прямой кишок объёмом около 250 г), анемия тяжёлой степени (общий анализ крови от 17.02.2019 г.: эритроциты 1,61х1012, гемоглобин 47 г/л), паренхиматозная дистрофия внутренних органов, отёк лёгких, отёк головного мозга.
Сопутствующие заболевания:
Атеросклеротический кардиосклероз; резко выраженный атеросклероз коронарных артерий. Атеросклеротическая энцефалопатия III стадии; выраженный атеросклероз церебральных артерий. Гипертоническая болезнь III стадия, риск 4: гипертрофия миокарда (масса сердца 367 г; толщина стенки левого желудочка 1,4 см); артериолосклеротический нефросклероз.
Обсуждение:
Данный клинический пример показывает, что вследствие формирования свища между толстой кишкой и аортой возникает массивное кровотечение, сложное в диагностическом плане, приводящее к летальному исходу.
В данном клиническом случае по результатам патологоанатомического исследования можно предположить, что сигмовидная кишка припаялась к бранше протеза, образуя единый конгломерат, вследствие латентной инфекции со временем произошла пенетрация (некроз) стенки кишки и стенки сосуда, бактериальное обсеменение кишечным содержимым и формирование аорто-кишечного свища.
При гистологическом исследовании это подтверждается:
− Аорта: некроз стенки, кровоизлияния, диффузная нейтрофильная инфильтрация.
− Сигмовидная кишка: стенка некротизирована, слои не дифференцируются, с диффузной смешанноклеточной воспалительной инфильтрацией, в одном из фрагментов плотно спаяна с инородным материалом (бранша протеза).
Такие методы диагностики, как УЗИ органов брюшной полости, ФКС, оказались малоинформативными в данном клиническом случае. С целью уточнения диагноза целесообразно применение компьютерной томографии с аортографией. Необходима клиническая настороженность хирургов срочной хирургии при оказании помощи данной группе пациентов.

