Введение
Ювенильная ангиофиброма основания черепа (ЮАОЧ), тяжелейшая патология человека, остается актуальной проблемой и по сегодняшний день. Несмотря на множество работ по этой проблеме, а ею занимались и занимаются не только оториноларингологи, но и онкологи, нейрохирурги, генетики, иммунологи, педиатры, есть еще много вопросов к ее возникновению, половой принадлежности, возрастным особенностям, методам диагностики и лечения. Окончательно гистогенез ангиофибромы остается неясным [1, с. 38; 2, с. 77]. Ее происхождение связывается как с мезенхимальными, так и примордиальными остатками хорды черепа периода раннего эмбриогенеза. Источником роста, вероятнее всего, являются комбиальные элементы волокнистого хряща первого и второго шейных позвонков или глоточно-базальной фасции [2, с. 76; 3]. Работы авторов статьи [3, с. 66; 4] по изучению типов юношеских ангиофибром основания черепа с применением гистограмм и гистохимических исследований показали, что встречаются два вида ангиофибром – клеточный и сосудисто-фиброзный тип. Первый тип – наиболее редкий, не более 6–8 %, второй – доминирующий.
Подростковый возраст, нарушение носового дыхания, рецидивирующие спонтанные носовые кровотечения и наличие объемного образования являются характерными для ЮАОЧ [4, с. 75].
Комплекс диагностических мероприятий, необходимых для подтверждения ЮОАЧ, следующий: эндоскопия, рентген-томография зон носоглотки, компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ангиография, биопсия из ткани опухоли. По ряду причин взятие биопсии из ткани опухоли не представляется возможным из-за технических трудностей. Тогда дополнительные методы диагностики и характерные симптомы ЮАОЧ дают возможность для проведения адекватного лечения этого опухолевого процесса. Хотя следует отметить, что наиболее достоверной является гистологическая верификация, достигающая 85 % достоверности [5, с. 25; 6, с. 94].
Касательно тактики лечения ЮАОЧ можно рассмотреть исторические моменты, в частности склерозирующую терапию. Наиболее распространенным стало введение в опухоль 96 % спирта, что, вероятно, могло привести к склерозированию стенок сосудов, или же 1 % раствора формалина. Однако эти методы практически не приводили к эффекту во время проведения операции и не снижали кровопотерю при классических методах удаления ангиофибромы [7, с. 70]. Оценивая склеротическую терапию, следует отнести ее к неэффективным, и, более того, она удлиняет саму предоперационную подготовку. Безусловный же приоритет в лечении ЮАОЧ остается за хирургическим лечением, несмотря на ряд недостатков с нарушением целостности анатомической структуры лицевого скелета и основании черепа, а также возрастные анатомические особенности пациентов детского возраста.
О том, что опухоль характерна исключительно для лиц мужского пола, утверждается во многих трудах [7, с. 71; 8, с. 26]. Тем не менее столь категоричное утверждение не гарантирует полноты истины. Данные, полученные авторами за последние 6 лет, показали, что под наблюдением авторов имели место 3 случая ангиофибромы у лиц женского пола (44, 40, 11 лет). У данных лиц ангиофиброма выявлена и подтверждена как до операции, так и исследованием макропрепарата удаленной опухоли, подвергнутого гистологической и гистохимической верификации.
Современная технология в хирургии претерпела значительную тактико-функциональную особенность и эффективность, повышая как доказательность объемного процесса, его распространенность, структурную характеристику, так и малотравматичность самой операции, не нарушая принципов абластики, так как ЮАОЧ характеризуется близостью локализации к особо важным и опасным анатомическим структурам, таким как зрительный перекрест, глаза и головной мозг [9, с. 188]. В то же время классические подходы к основанию черепа при обширных опухолевых процессах в 3 и 4 стадиях ангиофибромы [9], на взгляд авторов, более предпочтительны, так как позволяют визуально контролировать ход операции при достаточных доступах к новообразованию, следовательно, избегать большой кровопотери и сокращать процесс удаления ангиофибромы.
Нижеприведенный редкий случай хотелось бы описать на примере клинического наблюдения из практики авторов данной статьи, когда авторы столкнулись с двумя не связанными между собой физически опухолями, располагающимися, однако, в одной анатомической области и гистологически полностью идентичны. А также обратить внимание на подобные случаи для более тщательного погружения в причины возникновения подобной патологии.
Цель исследования – на конкретном клиническом случае показать диагностическую значимость не связанных между собой опухолей, располагающихся в одной анатомической области и с одинаковой гистологической картиной.
Материалы и методы исследования
Клиническое наблюдение
Следует отметить, что родители пациента дали согласие на публикацию материалов, касающихся приводимого клинического случая.
Пациент К.А., 2011 года рождения, находился на стационарном лечении в ЛОР отделении Национального госпиталя при МЗ Кыргызской Республики, с 10.09.2024 по 02.10.24 с клиническим диагнозом «Юношеская ангиофиброма основания черепа и носоглотки. Носовое кровотечение. Постгеморрагическая анемия 2 степени».
Жалобы при поступлении: на носовые кровотечения, полное отсутствие носового дыхания, общую слабость, гнусавость, нарушение речи по типу заикания.
Из анамнеза: со слов родителей ребенок на протяжении 1 года страдает нарушением носового дыхания, а также гнойно-воспалительными заболеваниями, такими как гайморит, этмоидит, аденоидит, в связи с чем пациент проходил длительное терапевтическое лечение по поводу них. В последний раз неделю назад была попытка диагностической и лечебной пункции гайморовой пазухи слева, которая спровоцировала массивное носовое кровотечение, пациент в экстренном порядке был госпитализирован в районную больницу по месту жительства, произведена передняя тампонада полости носа, в связи с продолжением носового кровотечения на следующий день ребенок по линии санавиации доставлен в ЛОР отделение Национального госпиталя при МЗ Кыргызской Республики.
На момент поступления общее состояние пациента средней тяжести, кожные покровы и видимые слизистые бледной окраски. При внешнем осмотре лицо одутловатое, местами в зоне скуловой, подглазничной области слева имеются гематомы. При передней риноскопии: в левой половине носа геморрагические корки, после удаления слизистая оболочка розовая, носовые ходы сужены, справа аналогичная картина.
При эндоскопии полости носа носовая полость в заднем отделе полностью обтурирована неопластической тканью белесоватой окраски (рис. 1), плотной консистенции, занимающей всю хоану. При зондировании образование кровоточит, на широком основании, малоподвижная.
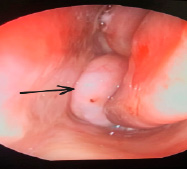
Рис. 1. Эндоскопическая картина левой половины полости носа
При орофарингоскопии: рот открывает свободно, язык по срединной линии, задняя стенка глотки зернистая, боковые валики слегка утолщены, мягкое и твердое небо без признаков деформации, гортань без видимой патологии.
Показатели периферического анализа крови при поступлении (10.09.2024): гемоглобин – 93; эритроциты – 2,6; тромбоциты – 249; цветной показатель – 0,87; гематокрит – 30; лейкоциты – 6,0; эозинофилы – 4,4; нейтрофилы – 58,5, лимфоциты – 29,7, моноциты – 7,4, СОЭ – 39, ПТИ – 85,5 %; ПТВ – 16,2.
Пациенту назначен весь спектр необходимых обследований, а также консультации гематолога, педиатра, назначена гемокорригирующая трансфузионная терапия и подготовка к дальнейшему оперативному вмешательству, показатели дополнительных общеклинических обследований были в пределах возрастных физиологических норм. Проведена мультиспиральная компьютерная томография (МСКТ) придаточных пазух носа в день поступления, и на основании характерных клинико-рентгенологических данных установлен клинический диагноз: ювенильная ангиофиброма носоглотки и основании черепа (рис. 2, 3).
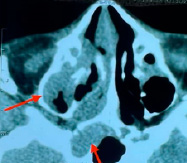
Рис. 2. МСКТ во фронтальной плоскости
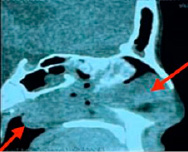
Рис. 3. МСКТ в сагиттальной плоскости
МСКТ-картина от 10.09.24. В носоглотке, больше слева, а также в полости носа и передне-левой части основной пазухи определяется остеодеструктивное, гетерогенное солидное объемное образование, КТ-плотностью до +48 ед. Н., без четких контуров и границ, размером около 50х35 мм в поперечнике. Костная часть носовой перегородки истончена по типу атрофии от давления, смещена вправо. Определяется деструкция передней стенки основной пазухи слева. Глоточно-базилярная фасция не прослеживается.
Результаты исследования и их обсуждение
По данным различных источников, частота развития рецидивов ЮАОЧ после хирургического этапа лечения варьируется от 3 до 35 % [9].
Ангиофиброма занимала базальный отдел носоглотки и клеток решетчатого лабиринта слева с прорастанием в левую половину носа и смещением задних отделов носовой перегородки (рис. 1–3). Предварительно из толщи опухоли была произведена биопсия, сопровождающаяся обильным кровотечением, остановленным тугой тампонадой. Патогистологический результат – ангиофиброма. Пациент повторно получил консультацию педиатра и гематолога, выполнено комплексное обследование: коагулограмма, общий анализ крови, общий анализ мочи, биохимические анализы крови, УЗИ внутренних органов и щитовидной железы, рентген органов грудной клетки, электрокардиограмма, по данным которого выявлена значительная положительная динамика постгеморрагической анемии в течение 10 дней и показатели крови нормализовались после инфузионного восполнения железа следующим образом: (22.09.2024): гемоглобин – 118 г/л; эритроциты – 3,6*1012/л; тромбоциты – 316*109/л; СОЭ – 19 мм/ч, ПТИ – 95,5 %; ПТВ – 18,2 с.
После получения результата патогистологического исследования под общим интубационным наркозом больному произведена перевязка НСА с обеих сторон. Затем с челюстно-лицевым подходом слева и резекцией, а также ампутацией медиальной стенки гайморовой пазухи создан доступ к новообразованию (рис. 4). Основная пазуха является очаговой точкой для подходов к области, расположенной между зрительным нервом и внутренней сонной артерией. Границы операционного поля простираются от лобной пазухи до уровня турецкого седла до яремного отверстия. С помощью системы распаторов опухоль полностью была удалена.
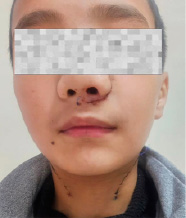
Рис. 4. Внешний вид больного на пятые сутки после операции
Для обеспечения оптимального зрительного контроля операционного поля во время хирургических вмешательств периодически проводятся орошение раневой полости физиологическим раствором натрия хлорида и аспирация содержимого раны. При эндоскопическом осмотре операционной полости признаков остатка неудаленной опухоли нет. Однако осмотр основной пазухи показал, что в зоне правой ее стенки, частично разрушенной, определяется шаровидной формы опухоль, совершенно не связанная с новообразованием, удаленным из базально-решетчатой области. Последняя была с осторожностью вылущена, так как она интимно соприкасалась с правой внутренней сонной артерией. Для создания механического давления с кровоостанавливающей целью операционная полость была обложена гемостатической губкой и затампонирована. Общая кровопотеря всей операции составила 490 мл, что было возмещено интраоперационным введением эритроцитарной массы и свежезамороженной плазмы. Операция прошла без осложнений, состояние пациента после операции стабильное. В послеоперационном периоде назначен строгий постельный режим, проводилась антибактериальная и гемостатическая терапия. Однако на третьи сутки после хирургического вмешательства из серьезных нежелательных явлений наблюдался острый дакриоцистит, который проявлялся припухлостью внутреннего угла глаз и век слева, слезотечением, пациенту назначено необходимое лечение офтальмологом, и все разрешилось без последствий в течение недели. Тампон из операционной полости удален на пятые сутки с предварительным орошением, полость носа орошают 0,9 % физиологическим раствором натрия хлорида. С седьмого дня лечения после операции пациент стал отмечать улучшение самочувствия: незначительное облегчение носового дыхания, появление густого сукровичного отделяемого из носа и субъективное улучшение. В дальнейшем пациент мужского пола после снятия швов на коже в хорошем состоянии выписан домой. Рассасывание гемостатических материалов в раневой полости составляет примерно от 1 до 5 месяцев, и в течение данного времени под контролем эндоскопа послеоперационная рана периодически подлежит очищению полости носа от раневого отделяемого и геморрагических корочек. Патогистологический препарат удаленных опухолей показал результат – ангиофиброма.
Авторы впервые за много лет встретились с подобным случаем, а за этот период произведено 87 операций по удалению ангиофибромы основания черепа. Из них 9 операций эндоскопическим способом подхода к ЮАОЧ через естественные пути (стадия распространения опухоли была 2 ст. по В.С. Погосову). Остальные операции осуществлялись с помощью наружных доступов. В процессе исследования оценивали не только непосредственные результаты проведенного хирургического вмешательства, но и отдаленные последствия [9].
Заключение
Приведенный клинический случай показывает, что в области носоглотки и зоны основания черепа могут иметь место несколько не связанных друг с другом опухолей одинакового генеза. И только тщательный эндоскопический и визуальный контроль позволит радикально осуществить удаление патологического процесса без инвалидизирующих осложнений в случае ранней или своевременной диагностики, несмотря на труднодоступность детального визуального обозрения топографической зоны.

