Сегмент плечо и его суставы в жизни человека играют важнейшую роль – от косметического образа до трудовой деятельности. По литературным данным, частота повреждений плечевой кости составляет 13,5 %, среди других трав опорно-двигательного аппарата. Повреждения диафиза плеча чаще встречаются в возрасте 20–50 лет, и их доля колеблется от 50 до 72 % от всех переломов плечевой кости. Повреждения проксимального и дистального отделов (от 5 до 15 %) чаще встречаются у лиц старше 50 лет [1,4]. Нарушение процесса консолидации перелома плечевой кости, приводящим к формированию ложных суставов достигают 15,7 %, из них половина случаев приходится на диафизарную часть плеча, и только треть (31,6 %) локализованы в дистальном отделе плеча [2]. Высокий процент осложнений свидетельствует об изъянах в методологии лечения переломов плечевой кости и их последствий. Особенности анатомического строения сегмента плечо и его участие в функции суставов, разный уровень повреждения ограничивают универсальность и доминирование одного вида скрепления отломков (к примеру, чрескостного остеосинтеза).
Цель исследования – пропаганда новых технологий лечения переломов плечевой кости и их последствий и дифференциального выбора вида остеосинтеза в зависимости от уровня повреждений плеча.
Материалы и методы исследований
За период с 2009 по 2013 годы, в САРНИИТО пролечено 328 пациентов с повреждениями плечевой кости, что составило 5,3 % от общего количества больных с переломами и последствиями травм длинных трубчатых костей (6018 пациентов). С последствиями травм (ложные суставы, дефекты, несросшиеся переломы) к нам обратилось 79 пациентов, что составило 24 % от общего количества пациентов с повреждениями плечевой кости. Распределение переломов по уровню повреждения и видам остеосинтеза представлено в табл. 1, где уровни повреждения, обозначены согласно системе «Эсперанто …», 1997 г. [3] (табл. 1).
Таблица 1
Распределение переломов по уровням повреждения плечевой кости и видам оперативных вмешательств по данным архива СарНИИТО за 2009–2013 годы
|
|
Вид остеосинтеза |
|||||
|
Интрамедуллярный |
Накостный |
Чрескостный остеосинтез |
Комбинированный |
Всего |
||
|
Проксимальный отдел (уровень I–II) |
28 |
74 |
5 |
12 |
119 |
|
|
Средний отдел (уровень III–VI) |
74 |
11 |
18 |
1 |
104 |
|
|
Дистальный отдел (уровень VII–VIII) |
23 |
36 |
39 |
7 |
105 |
|
|
Всего |
125 |
121 |
62 |
20 |
328 |
|
В лечение переломов были использованы закрытые и открытые методы скрепления отломков. Внесуставные переломы проксимального отдела плечевой кости фиксировали накостным фиксатором из типичного доступа, в основном использовали пластины с угловой стабильностью винтов. При локализации перелома в верхней и средней трети диафиза вплоть до надмыщелковый зоны наиболее часто применяли интрамедуллярную фиксацию отломков (БИОС и система «Fixion»). Для хирургического лечения низко расположенных переломов плечевой кости (над- и чрезмыщелковые) в равной степени использовались накостный остеосинтез и чрескостный остеосинтез с применением спице стержневых аппаратов по оригинальной технологии САРНИИТО (патенты РФ № № 2312632, 74798).
Скрепление фрагментов плечевой кости при замедленно срастающихся переломах, ложных суставах и ложных суставах в форме дефекта до 5 см, в целом, не отличалась от острых повреждений. Путем механического воздействия на отломки плечевой кости преобразовывали патологический процесс в острый перелом и использовали различные способы стимуляции остеогенеза. Методики направленные на усиление костеобразования, обладали возможностью усиления васкуляризации за счет формирования периостально – медуллярных анастомозов в концах отломков и способствовали миграции минералов в зону патологии. В зависимости от патологических проявлений, сформировавшихся в области отломков плечевой кости, применяли разные способы стимуляции остеогенеза. При замедленной консолидации переломов и тугоподвижных ложных суставах проводили продольную остеотомию отломков в любой доступной плоскости со вскрытием костномозгового канала. Для сохранения величины отломков при их склерозе, прибегали к искусственной реконструкции Гаверсовой системы в концах отломков, путем перфорации концов отломков в поперечном и продольном направлениях. Для обеспечения миграции минералов в патологическую зону выполняли внедрение аутотрансплантата в метадиафизарную часть проксимального отдела кости. Трансплантация содержимого костномозгового канала, являющегося мощным стимулятором процессов регенерации костной ткани, обеспечивалась за счет формирования продольных отверстий концов отломков и расширения в костномозговой полости стержня Fixion (патенты РФ № № 2181267, 2375006, 2406462, 2438608).
Для контроля заживления костной раны у пациентов использовали клинические и инструментальные методы исследования (рентгенография, ЯМРТ, КТ, нейромиография). Исходы лечения оценивались по системе СОИ-1, включающей 16 параметров [5].
Результаты исследований и их обсуждение
Результаты лечения переломов плечевой кости прослежены у всех пациентов в сроки до 1 года и более. Сращение независимо от локализации повреждения и типа фиксатора отмечено в сроки 4–6 месяцев. Рентгенологические признаки заживления костной раны дополнялись клинической картиной и восстановлением полной функции в суставах. Отсутствие диастаза между отломками и болевого синдрома, достаточная мышечная сила и восстановление функции суставов были основными критериями сращения перелома. Как правило, эти пациенты после 4–6 месячной реабилитации повторно обращались к врачу через 1–1,5 года для удаления конструкции. Количественные показатели исходов лечения по системе СОИ-1 через 1–1,5 года достигали 86–98 %, что свидетельствовало о практически полном восстановлении сегмента плечо. У пациентов с сочетанной травмой (повреждение плечевой кости и нейропатия лучевого нерва) функция кисти восстанавливалась к 3–4 месяцам после травмы.
При выборе фиксатора на уровнях I–II учитывали количество фрагментов плечевой кости, сформировавшихся после перелома и плотность костных структур. Для остеосинтеза двух фрагментарного перелома на фоне возрастного остеопороза применяли избран комбинированный остеосинтез, представленный фигурно изогнутой спицей, сформировавшей опорную площадку для межфрагментарной компрессии скобой с термомеханической памятью формы. Для фиксации двух-, трех фрагментарных переломов хирургической шейки плечевой кости на фоне удовлетворительной плотности костного вещества, приоритет отдавался накостному остеосинтезу с установкой пластин с угловой стабильностью винтов. При выборе фиксатора при переломах плечевой кости в верхней трети диафиза (уровень повреждения II–III), приоритет отдавался интрамедуллярным конструкциям, однако при наличии оскольчатых переломов с переходом на область шейки плеча применялись накостные пластины. На фоне возрастного остеопороза и истончения кортикального слоя, когда диаметр костномозгового канала достигал 12 мм и более (рис. 1, А).
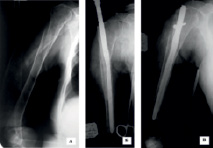
Рис. 1. Рентгенограммы пациентки М., 70 лет: а) при поступлении; б) закрытое антеградное поочередное введение в канал плеча аллотранспланта и стержня Fixion IL (до его расширения); в) фиксация отломков стержнем Fixion IL после его расширения и поперечного блокирования
Для фиксации перелома использовали расширяющийся интрамедуллярный стержень «Fixion» в сочетании с костным аллотрансплантатом, введенным в костномозговой канал (рис. 1, Б и 1, В). Остеосинтез выполнен по разработанной в нашей клинике технологии (патент РФ № 2402298, 2009 г.).
При лечении поперечных, косых и оскольчатых диафизарных переломов плечевой кости на уровне III-VI предпочтение отдавалось закрытой репозиции переломов, под контролем электронно-оптического преобразователя, для фиксации отломков применяли блокирующийся интрамедуллярный остеосинтез (рис.2, А) и чрескостные аппараты внешней фиксации в спице-стержневой компоновке (рис. 2, Б).
Для фиксации переломов в дистальном отделе на уровне перехода диафиза плечевой кости в метафиз (уровень VII-VIII) применяли чрескостный остеосинтез (39 случаев) и накостный остеосинтез (36 случаев). Сравнив результаты лечения, отдали предпочтения комбинированному (спице-стержневому) чрескостному остеосинтезу.
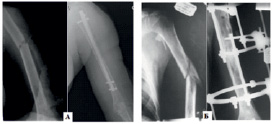
Рис. 2. Рентгенография больного Г., 52 лет, до и после операции, выполнен БИОС плечевой кости (А); рентгенография плечевой кости больного В., 46 лет до и после операции (Б), выполнен остеосинтез плечевой кости аппаратом внешней фиксации в спице-стержневой космановке
В период 2009–2012 год в нашей клинике наблюдались 79 пациентов с последствиями переломов плечевой кости. Большинство пациентов составили женщины – 49 (62 %) в возрасте от 23 до 74 лет и 30 (38 %) мужчин в возрасте от 26 до 63 лет. Временной промежуток от получения травмы до поступления в наш стационар варьировал от 3-х месяцев до 2-х лет. У пациентов с последствиями переломов проксимального отдела плечевой кости (5 наблюдений) в виду бесперспективности реконструктивных операций выполнено тотальное эндопротезирование плечевого сустава.
При оперативном лечении несросшихся переломов среднего и дистального отделов плечевой кости (16 наблюдений) с давностью от 4 недель до 3 месяцев с момента травмы или первичной операции, в 7 случаях выполнен остеосинтез аппаратом внешней фиксации (АВФ) и в 9 случаях использовались интрамедуллярные стержни с блокированием. Для стимуляции костеобразования чаще всего использовалась продольная остеотомия концов отломков. Результаты лечения прослежены у 12 пациентов в сроки от 6 месяцев до 2 лет. Сращения перелома диафиза плечевой кости было достигнуто в 14 клинических наблюдениях в сроки от 8 до 20 недель. Исходы лечения по системе СОИ – 1 составили 92 ± 2,3 % от анатомо-функциональной нормы. У 2-х пациентов сращение перелома плечевой кости не наступило, в дальнейшем им были выполнены повторные оперативные вмешательства.
Изучение протоколов операций пациентов с ложными суставами диафиза плечевой кости (58 наблюдений) показало, что тактика оперативного лечения зависела от наличия и величины дефекта костных структур, а также протяженности зоны склероза концов отломков. Аппарат внешней фиксации для фиксации ложного сустава использовался в 16 клинических наблюдениях, интрамедуллярный стержень с блокированием – в 30, стержень с системой внутриканального блокирования «Fixion» – в 12 случаях. У больных с ложными суставами (58 пациентов) сращение достигнуто в 55 случаях в сроки от 6 месяцев до 1 года. Оценка результатов лечения по системе СОИ-1 укладывалась в диапазон 68–90 % от анатомо-функциональной нормы, что выше дооперационных показателей на 30–40 %.
Для иллюстрации наблюдений приводим несколько клинических примеров.
Клинический пример оперативного лечения длительно существующего ложного сустава диафиза плечевой кости в форме дефекта при наличии выраженного склероза концов отломков. До обращения в нашу клинику, по месту жительства, пациентке выполнялся накостный остеосинтез перелома плечевой кости, перелом не сросся, сформировался ложный сустав. Рентгенография плеча показала полное закрытие просвета костномозгового канала, наличие торцевого дефекта костной ткани на протяжении 2–3 см, склероз концов отломков плечевой кости (рис. 3, А).
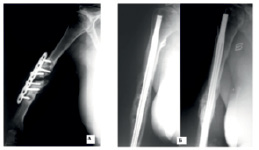
Рис. 3. Рентгенография плечевой кости больной К., 52 лет, через 1 год после первичной операции (А), рентгенография плечевой кости больной К. через 1 год после оперативного вмешательства (Б). От удаления стержня пациентка отказалась
Больной выполнено удаление пластины; экономная моделирующая резекция концов отломков для создания плотного контакта между отломками; путем продольного и поперечное сверления концов отломков с торцевой стороны на глубину 1,5–2 см; для фиксации избран стержень «Fixion» с максимальным расширением до 13,5 мм (рис. 3, Б).
После введения стрежня в полость плечевой кости выполнено его расширение, в результате содержимое костно-мозгового канала перемещено в область ложного сустава для стимуляции процессов регенерации костной ткани.
Общепринятое деление сегмента плечо на 3 уровня (проксимальный, дистальный и диафизарной) на наш взгляд совершенно недостаточно. Дифференцированный выбор фиксатора требует более точного ориентирования зоны повреждения. Система «уровень-позиция» по «Эсперанто» проверена временем, помогает врачам клиницистам выполнить тот или иной вид скрепления отломков.
Анализ лечения 328 пациентов с переломами и последствиями травм плечевой кости за последние годы показал, что доминирующая тенденция погружного остеосинтеза подтвердилась. При диафизарных повреждениях чаще использовался закрытый интрамедуллярный остеосинтез с блокированием отломков как снаружи (поперечно), так и изнутри (система Fixion). Накостная фиксация превалировала в проксимальной части сегмента (74 пациента), реже использовалась в дистальной (36 человек) и весьма редко – в средних отделах. По алгоритму, принятому в клинике при сочетанных повреждениях (кость-нерв), преимущество было отдано накостному остеосинтезу (11 пациентов).
Опыт лечения последствий переломов плечевой кости (длительно срастающиеся переломы и ложные суставы 79 человек), позволяет утверждать, что обычная техника обработки концов отломков до кровоточащей кости приводит к укорочению и не дает полной гарантии сращения кости. После закрытого интрамедуллярного остеосинтеза (БИОС) 7 пациентов повторно оперировались. Поэтому стимуляция костеобразования должна быть обязательным условием. Дополнительные очаги костеобразования с реваскуляризацией измененной костной ткани концов отломков обеспечивают эффект первичного заживления костной раны. Проверенные временем силовые воздействия (компрессия, дистракция, кручение) на концы отломков возбуждают остеогенез, а неподвижность обеспечивает условия минерализации вновь образованной остеогенной ткани.
Проблему лечения переломов в условиях возрастного остеопороза, широкого костно-мозгового канала диафизарной части сегмента мы предлагаем решать с использованием новых хирургических приемов (комбинации стержня с трансплантатом). Ложные суставы в форме дефектов кости до 4 см, по нашему мнению, не нуждаются в компенсации укорочения (удлинении) конечности.
Таблица 2
Рекомендуемые виды фиксации отломков плечевой кости в зависимости от уровня перелома
|
Уровень повреждения по «Эсперанто» |
Виды остеосинтеза |
||||
|
Интрамедуллярный остеосинтез |
Накостный остеосинтез |
Чрескостный остеосинез |
Комбинированный остеосинтез |
||
|
Проксимальный отдел |
Уровень I |
+ |
+ |
||
|
Уровень II |
+ |
+ |
+ |
||
|
Диафизар-ный отдел |
Уровень III – VI |
+ |
|||
|
Дисталь-ный отдел |
Уровень VII |
+ |
+ |
||
|
Уровень VIII |
+ |
+ |
+ |
||
Оказание специализированной медицинской помощи пациентам при повреждении длинных костей обязывает травматолога-ортопеда придерживаться общепринятого регламента. Однако не всегда это возможно в силу разных причин, к примеру недостаточной оснащенность медицинских учреждений. Стандарты, в виде федеральных клинических рекомендаций оказания ортопедической помощи, не всегда возможно исполнить из-за разнообразия травмы костей и их локализации. Но, тем не менее, мы рекомендуем скреплять отломки, основываясь на локализации повреждений (табл. 2).