Пациенты со спонтанным пневмотораксом (СП), как правило, поступают в дежурные общехирургические подразделения стационаров, в которых медицинская помощь (МП) оказывается неотложно [2]. При удачном стечении обстоятельств больные со СП наблюдаются торакальными хирургами. Однако, чаще всего, после расправления легкого такие больные выписываются под наблюдение врачей по месту жительства [2]. Содержание МП пациентам со СП на этапах ее оказания исчерпывающе отражено в регламентирующих документах – протоколах, порядках, стандартах, методических рекомендациях [4]. Тем не менее, надлежащее обследование и лечение пациентов со СП (при наличии адекватной диагностической информации и с использованием современных технологий торакальной хирургии) возможно лишь в условиях специализированных подразделений стационаров [3,4,5]. В больницах даже многопрофильных, особенно в штате которых не предусмотрены койко-места для оказания МП больным с патологией по профилю «торакальная хирургия», отмечаются проблемы при обследовании и лечении пациентов со СП. В основном эти проблемы заключаются в выявлении причин СП, а также в организации наблюдения за больными в амбулаторных условиях после их выписки из стационара [1,2]. Поэтому, оценка возможностей выполнения торакоскопии (ТС) в условиях многопрофильного стационара пациентам со СП в плане поиска путей улучшения результатов оказания им МП имеет важное практическое значение.
Материалы и методы исследования
Осуществлен анализ данных о 64 пациентах Александровской больницы Санкт-Петербурга (клиническая база кафедры хирургии им. Н.Д. Монастырского СЗГМУ им. И.И. Мечникова), госпитализированных в период с 2007 по 2011 гг . У всех больных диагностирован СП. Среди клинических наблюдений выделены 2 группы: исследования и контроля. В группе контроля применялись традиционные методы обследования и лечения пациентов, в группе исследования лечебно-диагностическая программа включала в себя обязательное выполнение различных видов торакоскопии (ТС).
Из данных табл. 1 следует, что возраст пациентов колебался от 18 до 65 лет. Основной контингент пациентов со СП составили люди молодого возраста от 18 до 35 лет – 45 чел. (70,3 %). Как в группе контроля, так и группе исследования превалировали мужчины – 32 и 27 наблюдений, соответственно.
Таблица 1
Распределение пациентов со СП с учетом их возрастных и гендерных характеристик
|
Возрастные группы |
Число пациентов, которым МП оказывалась |
Всего |
|||
|
традиционно |
с использованием ТС |
||||
|
муж. |
жен. |
муж. |
жен. |
||
|
18-25 26-35 36-45 46-55 56-65 |
15 8 2 2 5 |
2 - - - 1 |
12 6 3 2 4 |
1 1 - - - |
30 15 5 4 10 |
|
Всего мужчин и женщин |
32 |
3 |
27 |
2 |
64 |
|
Всего пациентов |
35 |
29 |
|||
В процессе обследования использовались: общеклиническое обследование; лабораторные методики (исследование мокроты: микроскопические, биохимические, цитологические, бактериологические); методы лучевой диагностики (полипозиционная рентгенография и рентгеноскопия грудной клетки, эпизодически МСКТ органов грудной клетки); инструментальные технологии (ФБС, дренирование плевральной полости (ДПП), ТС, ВТС, торакотомия); методы морфологических исследований. Оценку состояния пациентов проводили по интегральным шкалам : шкале американской ассоциации анестезиологов (ASА) – в плане оценки степени тяжести операционно-анестезиологического риска и шкале оценки острых физиологических нарушений и состояния хронических заболеваний – APACHE II (в плане оценки тяжести состояния пациентов).
При традиционной тактике рентгенологическим методом подтверждали наличие пневмоторакса, после чего выполняли ДПП во 2–3 межреберье. Дренаж соединялся с системой сифон-дренаж по Бюлау или активной вакуум-аспирации с разрежением 15-30 см. вод. ст. При нерасправлении легкого (по данным контрольных рентгенологических исследований), а также при продолжающемся сбросе воздуха по дренажу из ПП в течение 3–7 суток, больные, как правило, переводились в специализированные подразделения других стационаров для дальнейшего обследования и лечения.
При отграниченном пневмотораксе, ДПП не выполнялось, а осуществлялось динамическое наблюдение за пациентами с выполнением контрольных рентгенологических исследований. В случае полного расправления легкого на фоне дренирования ПП, что подтверждалось рентгенологически, и отсутствии сброса воздуха в течение 24 часов, дренаж пережимался на 6 часов и, после контрольного рентгенологического исследования, при котором подтверждалось отсутствие пневмоторакса, дренажная конструкция удалялась на вакууме При инновационном подходе к обследованию и лечению пациентов со СП, кроме традиционных технологий оказания МП, всем пациентам выполнялась ТС под местным обезболиванием в III или IV межреберье по передней подмышечной линии. Осмотр ПП «глазом», осуществлялся оптическим инструментом – жестким торакоскопом, а при возможности используя эндовидеохирургический комплекс. Осмотр ПП завершался ее дренированием.
Изменения, выявляемые при ТС, оценивались по классификации Wandershuen-Boutin (1991), согласно которой выделялись 4 типа: I тип – отсутствие визуальной патологии; II тип – наличие плевральных сращений без изменений паренхимы; III тип– субплевральные буллы менее 2 см; IV тип – буллы более 2 см в диаметре.
В зависимости от типа изменений, выявляемых при ТС, осуществлялись действия (рис. 1): а) при отсутствии изменений (I тип) – выполнялась биопсия лёгкого из верхушки шестого сегмента в междолевой борозде; б) при наличии плевральных сращений и отсутствии изменений паренхимы легких (II тип) – осуществлялось пересечение спаек после их предварительной диатермокоагуляции; в) при выявлении субплевральных булл диаметром менее 2 см (III тип) – проводилась отсроченная операция под наркозом с однолегочной вентиляцией: торакоскопия с резекцией пораженных участков лёгкого при помощи эндостеплеров; г) при крупных буллах более 2 см (IV тип) – выполнялась операция под наркозом с однолегочной ИВЛ (ТС с резекцией пораженных участков лёгкого при помощи эндостеплеров или видеоассистированная операция с резекцией легочной паренхимы, «несущей» буллёзные образования с помощью аппаратов типа УО или УКЛ через миниторакотомию).
В случаях III и IV типах внутриплевральных изменений (т.е. при верификации булл), операция заканчивалась выполнением противорецидивных манипуляций, посредством распыления или нанесения порошкообразного талька.
После выполнения ТС с противорецидивными манипуляциями, а также перед традиционной миниторакотомией для оценки состояния контрлатерального легкого по возможности выполнялась МСКТ органов грудной клетки.
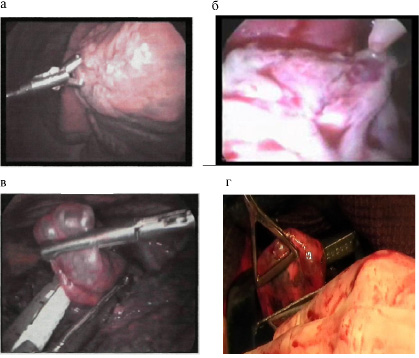
Рис. 1. Хирургические операции (манипуляции), выполняемые больным со СП с учетом данных ТС: а – биопсия легкого из верхушки шестого сегмента; б) биопсия внутриплевральных шварт; в – атипичная резекция верхней доли правого легкого сшивающим аппаратом Endo Gia 30; г – резекция буллезных образований с помощью аппарата УО через миниторакотомию
При СП в обеих группах исследования, преобладали случаи минимальных степеней анестезиологического риска – 1-3 (табл. 2). Вероятно, это было связано с тем, что среди пациентов молодого возраста преобладали люди, у которых отсутствовала выраженная сопутствующая патология. В обеих группах исследования тяжесть состояния пациентов при оценке по шкале АРАСНЕ II не превышала 10 баллов.
Во время ТС и ДПП под местным обезболиванием отмечалась стабильность показателей гемодинамики и нейровегетатики по причине отсутствия значительной хирургической травмы на фоне адекватного обезболивания. Эти данные подтверждают точку зрения о том, что в плане развития гемодинамических нарушений выполнение ТС не представляет собой большего риска, чем традиционно выполняемое ДПП. Картина внутриплевральных изменений при выполнении ПТС, пациентам группы исследования в основном соответствовала изменениям I-III типа.
При сравнении чувствительности, специфичности и точности методов, используемых для верификации причины СП можно констатировать, что отличия при ТС и ВТС незначительны (табл. 4). Однако, ценность ТС под м/а и ВТС под наркозом превосходят остальные методы диагностики.
Используя инновационную лечебно-диагностическую программу, расправить легкое в первые трое суток оказалось возможным у 23 пациентов со СП, в то время как при традиционных мероприятиях обследования и лечения пациентов сроки прекращения сброса воздуха и расправления легкого значительно варьируют и оказываются более длительными, чем при предлагаемой новой тактике (табл. 5).
Если при традиционной тактике оказания МП число наблюдений рецидивов СП составило 4 среди 35, то инновационные лечебно-диагностические мероприятия позволили уменьшить (вообще ликвидировать) случаи рецидивов пневмотораксов (табл. 6).
Таблица 4
Показатели (%) эффективности методов диагностики причин СП
|
Параметры сравнения |
Показатели параметров при |
|||
|
ТС под м/а |
ВТС под наркозом |
рентгенографии |
СКТ |
|
|
чувствительность специфичность точность |
89,4* 92,1* 91,6* |
89,7* 90,5* 91,8* |
15,3 3,5 8,9 |
82,6 76,7 78,2 |
* – р<0,05, (критерий Фишера χ2, в сравнении с лучевыми методами).
Таблица 5
Распределение пациентов с СП с учетом сроков прекращения сброса воздуха из плевральной полости и расправления легкого
|
Сроки прекращения сброса воздуха и расправление легкого, сут. |
Число пациентов, которым МП оказывалась |
Всего |
|||
|
традиционно |
инновационно |
||||
|
муж. |
жен. |
муж. |
жен. |
||
|
1 2-3 4-5 6-7 7-10 Сброс есть, легкое не расправлено |
1 10 8 5 2 6 |
- 1 - 1 - 1 |
1 23 3 - - - |
- 1 - 1 - - |
2 35 11 7 2 7 |
|
Всего мужчин и женщин |
32 |
3 |
27 |
2 |
64 |
|
Всего пациентов |
35 |
29 |
|||
Таблица 6
Распределение случаев рецидива пневмоторакса с учетом тактики лечения
|
Группы пациентов, которым МП оказывалась |
Число случаев СП |
Всего |
||
|
всего |
рецидивов у |
|||
|
мужчин |
женщин |
|||
|
традиционно инновационно |
35 29 |
3 - |
1 - |
4 - |
Таблица 7
Распределение наблюдений СП с учетом его причин и результатов лечения пациентов
|
Причины СП |
Результаты лечения пациентов |
Число пациентов ( %), которым МП осуществлялась |
|
|
традиционно n=35 |
инновационно n=29 |
||
|
Установлены |
переведены в другие стационары |
- |
3 (10,4) |
|
выписаны, с клиническим выздоровлением |
4 (11,4) |
- |
|
|
выписаны после противорецидивного лечения |
- |
25 (86,2) |
|
|
Не установлены |
переведены в другие стационары |
9 (25,7) |
- |
|
выписаны с клиническим выздоровлением |
22 (62,9) |
1 (3,4) |
|
|
Всего |
35 (100) |
29 (100) |
|
Реализация мероприятий инновационной лечебно-диагностической программы с использованием различных видов ТС под местным обезболиванием в 96,6 % случаев обеспечило выявление причины пневмоторакса (табл. 7). В 86,2 % наблюдений выполнение противорецидивных манипуляций позволило достигнуть выздоровления пациентов, т.к. в дальнейшем (после выписки из стационара) рецидивный пневмоторакс у них не отмечен ни в одном случае.
В целом, опыт обследования и лечения 64 пациентов со СП позволил предложить и внедрить в практику алгоритм лечебно-диагностических мероприятий, которые необходимо осуществлять пациентам со СП, поступающим в многопрофильные стационары, не специализированные в оказании МП больным с заболеваниями и повреждениями груди. Согласно этому алгоритму хирургическая тактика определяется характером изменений, выявляемых при торакоскопии во время штатного ДПП.
Заключение
Использование предлагаемого комплекса лечебных и диагностических мероприятий, в основу которого входит обязательное применение первичной ТС, ВТС позволяет выявить причину пневмоторакса в 96,6 % случаях. Выполнение пациентам со спонтанным пневмотораксом при ТС противорецидивных манипуляций, в сравнении с апикальной плеврэктомией отличается безопасностью, быстротой выполнения и надежностью, что позволяет предупредить развитие рецидивного пневмоторакса.

