Введение
Пояснично-крестцовый спондилодез эффективный и широко применяемый метод лечения спондилолистеза L5 позвонка [3, 5, 7, 8, 19]. Осложнения этой операции механического характера (переломы и расшатывание винтов, псевдоартрозы, развитие нестабильности и потеря коррекции) многократно описаны в литературе. Хорошо изучены также переломы таза после протяженной (более двух сегментов) позвоночно-тазовой фиксации [14, 18, 22]. Однако, лишь единичные публикации описывают поперечный перелом крестца на уровне S1-S2, как осложнение короткосегментной люмбосакральной фиксации. Нами обнаружено лишь 4 статьи, в которых приводятся данные о 5 пациентах перенесших данное осложнение [11, 13, 14,20].
Fourney et al [15] описал одну пациентку 61 года со спондилолистезом L5, которой была выполнена ляминэктомия L5, транспедикулярная фиксация и PLIF на уровне L5-S1. Спустя несколько дней после операции у пациентки появились боли в пояснице. Ношение пояснично-крестцового корсета позволило избавиться от болей. Однако через 4 недели при выполнении КТ был выявлен поперечный перелом крестца. Была продолжена корсетотерапия. Через 9 месяцев достигнуто клиническое и рентгенологическое выздоровление. Khan et al. [18] доложил о 3 пациентах. Двое из них имели короткосегментную фиксацию. У одной пациентки спустя 2 недели после выполненных ляминэктомии L4, L5 и транспедикулярной фиксации L4-S1 по поводу стеноза позвоночного канала появилась боль в пояснице, которая была расценена как послеоперационная. Лишь спустя 2 месяца выявлен поперечный перелом крестца. Отмечено полное выздоровление через 12 месяцев. Второй пациентке была выполнена L4-S1 фиксация по поводу нестабильности. Через 6 недель появились боли в правой ягодице. Перелом крестца был выявлен через 4 месяца при ретроспективном осмотре рентгенограмм выполненных через 6 недель после операции. Pennekamp et al. [20] наблюдал 57-летнюю пациентку с вторичным кортизон-индуцированным остеопорозом, которой выполнялись PLIF и транспедикулярная фиксация на уровне L4-S1 по поводу нестабильности L4-L5. Сильные боли в пояснице и ягодичной области возникли на 9 день после операции. Выявлен горизонтальный перелом крестца. После корсетотерапии боли прошли. Через год отмечена полная консолидация перелома и хороший клинический результат. Hsieh et al. [13] описал пациентку 52 лет со спондилолистезом L5, у которой через несколько месяцев после фиксации L4-S1 появились сильные боли в области крестца. Через 9 месяцев был выявлен H-образный поперечный перелом крестца. В связи с отсутствием эффекта от консервативного лечения автором выполнено модифицированная PSO с продлением фиксации до подвздошных костей. Достигнуто выздоровление.
Материалы и методы
Мы представляем серию из двух пациентов, перенесших данное осложнение.
Клинический пример 1. Пациентка Х., 14 лет, поступила с жалобами на боли в пояснице, по задней поверхности левых бедра и голени, которые появляются в вертикальном положении, усиливаются при ходьбе, лежа проходят, на постоянное онемение по задней поверхности левых бедра, голени и наружному краю левой стопы. Перечисленные явления беспокоят около 1 года. Соматически не отягощена. В неврологическом статусе отмечена гипестезия по S1 дерматому слева. На основании клинического и лучевых методов обследования установлен диагноз: диспластический спондилолистез L5 V степени, стеноз позвоночного канала на уровне L5-S1, компрессионный корешковый синдром S1 слева (рис. 1 а).
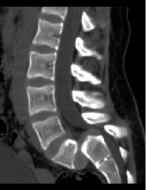

Рис. 1. МСКТ и рентгенограмма пациентки Х.: а) до операции, б) на 17 сутки после операции
Операция: Декомпрессивная ламинэктомия L4, L5, двустороння фораминотомия L5-S1 с обеих сторон, редукция L5 позвонка, задний межтеловой спондилодез L4-L5, L5-S1, транспедикулярная фиксация L4-L5-S1.
В послеоперационном периоде развился парез разгибателей обеих стоп: слева до 3, справа до 4 баллов. В связи с этим, для уменьшения натяжения корешков и седалищных нервов, пациентка находилась в течение 10 дней в горизонтальном положении с согнутыми в коленных и тазобедренных суставах ногами. Проводились ЛФК, физиолечение. Ходить разрешено на 10 сутки. На 14 сутки после операции пациентка отметила появление умеренных болей в крестце и ягодицах, возникающих при ходьбе. В связи с сохраняющимся болевым синдромом на 17 сутки проведена МСКТ поясничного отдела позвоночника, на которой отмечен поперечный перелом крестца на уровне S1-S2 с угловой кифотической деформацией на этом уровне (рис.1б). Пациентке назначен строгий постельный режим на 2 месяца. В дальнейшем рекомендовалось ношение съемного корсета в течение 6 месяцев.
Результаты
При осмотре через 8 месяцев жалоб нет, боли не беспокоят, неврологический дефицит регрессировал. По данным МСКТ перелом крестца консолидирован, сохраняется кифотизация в сегменте S1-S2. Отмечено спонтанное ремоделирование передней стенки позвоночного канала на уровне перелома.
Клинический пример 2. Пациентка Г., 63 лет. На протяжении года беспокоят боли в пояснице, по наружной и задней поверхности правой ноги, слабость в правой стопе. Неоднократные курсы консервативной терапии в условиях стационара и амбулаторно существенного облегчения не дали.
Неврологически: слабость в сгибателях и разгибателях правой стопы до 2 баллов, гипестезия по дерматомам L5, S1 справа. Денситометрия: системный остеопороз.
Диагноз: истмический спондилолистез L5 II степени (47%), дефект корня дужки L5 позвонка справа, распространенные дегенеративные изменения поясничного отдела позвоночника на фоне системного остеопороза, компрессионно-ишемическая радикулопатия L5, S1 справа, нижний дистальный правосторонний монопарез (рис. 2 а).
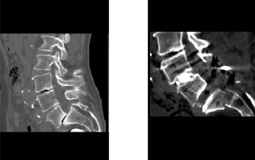
2а 2б
Рис. 2. МСКТ и рентгенограмма пациентки Г.: а) до операции, б) на 13 сутки после операции
Сопутствующие заболевания. ИБС. Дифузный кардиосклероз. Гипертоническая болезнь 2, степень 3, риск 4. Н 1. ХОБЛ 1ст, ст. ремиссия, ДН 0. Токсическая полинейропатия. Системная склеродермия. Хроническая ишемия головного мозга. II ст. Медленный темп прогрессирования, на фоне гипертонической болезни II, риск 3. Паркинсонизм с выраженным акинето-ригидным синдромом. Полиостеоартроз.
Операция. Декомпрессивная гемиляминэктомия L4, ляминэктомия L5, декомпрессия корешков спинного мозга, редукция тела L5 позвонка, транспедикулярная фиксация L4-L5-S1, трансфораминальный межтеловой спондилодез L4-L5, L5-S1. Интраоперационных осложнений не отмечено.
Пациентка вертикализирована на 3 сутки. На 10-е сутки после операции появились боли в крестцовой области. На выполненной на 13 сутки МСКТ выявлен поперечный перелом тела S1 позвонка (рис.2б). Пациентке назначен строгий постельный режим на 3 месяца. В дальнейшем рекомендовалось ношение съемного корсета в течение 12 месяцев. При осмотре через 3 года жалобы на умеренные боли в пояснице, в ногах болей нет, неврологический дефицит на дооперационном уровне. По данным МСКТ перелом крестца консолидирован, сохраняется кифотизация в сегменте S1-S2.
Обсуждение
Известно, что выполнение спондилодеза в сочетании с транспедикулярной фиксацией уменьшает количество псевдоартрозов, но приводит к ненормальному перераспределению нагрузок действующих на смежные сегменты [10]. При этом изменяются как точки приложения, так и направления векторов действующих сил, величина которых находится в прямой зависимости от протяженности конструкции, степени спондилолистеза и сагиттального дисбаланса [9, 13, 23]. В некоторых случаях, даже при коротко-сегментной фиксации, проблема смежного уровня может принимать грубую форму в виде появления кифотической деформации на границе зоны спондилодеза и свободных двигательных сегментов [6]. Непосредственной причиной возникновения проксимального (proximal junctional kyphosis – PJK) и дистального (distal junctional kyphosis – DJK) переходных кифозов могут быть повреждение дисков и связок, нарушение фиксации (расшатывание) винтов в концевых позвонках, перелом тела концевого или смежного с ним позвонка [6, 25]. Во всех трех описываемых нами случаях на границе между фиксированными и нефиксированными сегментами произошел перелом крестца, что привело к развитию кифотизации на уровне S1-S2. Таким образом, данное осложнение является частным случаем синдрома DJK.
В публикациях посвященных переломам крестца после люмбосакральной фиксации в основном проводится поиск факторов риска и причин приведших к данному осложнению. Так Vavken [22], на основании анализа 4 своих пациенток, у которых после полисегментарной пояснично-крестцовой фиксации развились поперечные переломы крестца, и 12 подобных случаев, описанных в литературе, пришел к выводу, что типичный пациент, страдающий от этого осложнения это пожилая женщина, с остеопорозом, перенесшая многоуровневую фиксацию. Pennekamp et al. [20] также считает, что главные факторы риска это остеопороз крестца, ожирение, женский пол и возраст. В конечном итоге анализ случаев возникновения данного осложнения сводится в плоскость селекции пациентов к хирургическому вмешательству.
Один из принципов хирургии деформаций позвоночника гласит: «Чем больше деформация, тем больше редукция, тем больше нагрузка на кость и имплант, … тем больше неудач» [15]. У обсуждаемых пациенток была выполнена полная редукция L5 позвонка. Выполнение этого маневра повышает напряжение на концах зоны спондилодеза и, соответственно, увеличивается риск развития переходных деформаций [24]. Однако, необходимость редукции является очень неоднозначным вопросом. Выполнение редукции при высокостепенном (high-grade) спондилолистезе позволяет устранить люмбосакральный кифоз и восстановить позвоночно-тазовый баланс. При этом нормализация угловых взаимоотношений имеет гораздо большее значение для восстановления баланса, чем устранение трансляции [16, 15]. Польза редукции при низкостепенном (low-grade) спондилолистезе заключается в уменьшении риска развития псевдоартроза, из-за увеличения площади соприкасающихся поверхностей позвонков, улучшении неврологического исхода, за счет эффекта «непрямой» декомпрессии фораминальных зон. Тем не менее, большинство публикаций демонстрируют отсутствие каких-либо преимуществ редукции перед фиксацией «in situ» при низкостепенных спондилолистах. Более того, операции с выполнением редукции сопряжены с увеличением продолжительности вмешательств, кровопотери, числа осложнений механического и неврологического характера [11,16].
Другой, не менее важный принцип, заключается в защите переходного сегмента, которая может быть осуществлена выбором оптимальных краниальной и каудальной точек фиксации [20, 2], применением цементной аугментации концевых и смежных позвонков, использованием динамических и полуригидных фиксаторов на концах конструкции и в смежных сегментах [17, 4].
Исходя из вышесказанного можно заключить, что в первом клиническом примере редукция позвонка L5 была целесообразна, и позволила нормализовать позвоночно-тазовые взаимоотношения. Путем устранения люмбосакрального кифоза удалось устранить вертикализацию крестца и компенсаторный гиперлордоз. Одномоментное столь значительное изменение анатомических взаимоотношений привело к ожидаемому напряжению системы имплантат-кость [9,13, 23]. В данном случае для профилактики проблем проксимальнее L5, согласно рекомендациям Lamartina [16], фиксация была продлена до уровня L4. Продление же конструкции каудальнее нами не проводилось в связи хорошим качеством кости на уровне S1 и надежной поддержкой винтов межтеловыми имплантатами.
Низкостепеннные спондилолистезы (I и II степени по Мейердингу) встречаются в практике спинального хирурга гораздо чаще. Значительная часть пациентов с данной патологией женщины пожилого возраста, имеющие сниженную, в той или иной степени, плотность костной ткани [18]. В литературе описаны спонтанные переломы крестца, возникающие на фоне остеопороза при воздействии обычных нагрузок [21]. В англоязычной литературе такие переломы обозначают термином insufficiency fractures, что подчеркивает первичную роль недостаточной прочности костной ткани и ее неспособность противостоять физиологическим нагрузкам [12, 1]. Естественно предположить, что в условиях приложения повышенных нагрузок на пораженный остеопорозом крестец риск возникновения подобных переломов возрастает. В примере №2 – пациентка страдала остеопорозом. В свете выше изложенного, выполненная у неё редукция L5 позвонка не является оправданной, поскольку создала дополнительное напряжение в зоне фиксации и явилась, по-видимому, ключевым моментом в возникновении переломов. Основным методом профилактики перелома крестца у подобных пациентов является, по нашему мнению, выполнение спондилодеза “in situ” без редукции.
Выводы
Выполнение редукции при хирургическом лечении спондилолистеза может способствовать возникновению перелома крестца в раннем послеоперационном периоде и развитию дистального переходного кифоза. При высокостепенных спондилолистезах применении редукции целесообразно сочетать с продлением люмбосакральной фиксации каудальнее S1. Отказ от редукционного маневра может быть одним из способов профилактики описанного осложнения, особенно у лиц с сопутствующим остеопорозом.

