Проксимальным отделом принято обозначать часть плечевой кости, включающую в себя головку плечевой кости, отделенную анатомической шейкой от большого и малого бугорков, и расположенную ниже их хирургическую шейку. Переломы плечевой кости на уровне проксимального отдела являются одной из самых распространенных травм скелета, по данным различных авторов, на их долю приходится 4-7 % от всех переломов конечностей и до 80 % переломов плечевой кости [1, 2, 3, 5].
Возрастные изменения структуры костной ткани, проявляющиеся выраженной остеопенией и остеопорозом, обусловливают значительное преобладание переломов проксимального отдела плеча у лиц пожилого возраста. По данным литературы до 75 % переломов этой локализации выявляется у пациентов старше 60 лет [1, 2].
Неослабевающее внимание отечественных и зарубежных травматологов к проблеме лечения переломов проксимального отдела плеча связано с тем, что, несмотря на использование в лечебной практике самых современных методов консервативного и оперативного лечения, до 60 % случаев травм проксимального отдела плеча приводят к значительному ограничению функции верхней конечности из-за развития тугоподвижности в плечевом суставе. В последние десятилетия показания к применению хирургических методов лечения при переломах проксимального отдела плечевой кости значительно расширились. Это произошло как благодаря улучшению хирургической техники, так и появлению новых имплантатов. В современной оперативной травматологии используются различные конструкции для скрепления отломков при повреждении проксимального отдела плечевой кости: накостные пластины различной конфигурации [1,2,6], интрамедуллярные стержни [5] или оригинальные методики с использованием спиц [3].
Цель исследования – ретроспективный анализ исходов лечения пациентов с переломами проксимального отдела плечевой кости, оперированных с использование для скрепления отломков накостных пластин с угловой стабильностью винтов.
Материалы и методы исследования
За период с 2011 по 2015 годы в травматологическом отделение СарНИИТО пролечено 77 пациентов с переломами проксимального отдела плечевой кости. Среди пациентов было 52 (68 %) женщины и 25 (32 %) мужчин. Среди женщин в зрелом возрасте до 55 лет прооперирована 21 больная, в пожилом возрасте от 55-75 лет – 26 и 5 пациенток старше 75 лет. Среди мужчин в возрасте до 60 лет прооперированно 19 пациентов и 6 – старше 60 лет.
По времени обращения пациентов в наш стационар со свежими переломами проксимального отдела плечевой кости до 5 дней с момента травмы прооперированно 46 (59,7 %) больных, с застарелыми повреждениями до 21 дня с момента травмы – 22 (28,6 %) пациента и с несросшимися переломами более 4 недель с момента травмы – 9 (11,7 %) больных.
Распределение пострадавших по типу перелома проксимального одела плечевой кости, согласно классификации C.S. Neer (1970), наиболее удобной в клинической практике, было следующим: двухфрагментарные – 37 (47,6 %), трехфрагментарные – 26 (33,4 %), четырехфрагментарные – 7 (9,5 %), переломо-вывихи головки плечевой кости – 7 (9,5 %). Все пациенты были прооперированы, для скрепления отломков проксимальной части плечевой кости использовали накостные пластины с угловой стабильностью винтов, отечественных и зарубежных производителей, которые устанавливали в режиме открытой репозиции отломков.
Технология остеосинтеза. Выполняли стандартный дельтовидно-грудной доступ к проксимальному отделу плечевой кости. После ревизии зоны перелома, удаляли все нежизнеспособные ткани, осколки губчатой кости, гематому. Осуществляли репозицию перелома плечевой кости путем прямого и непрямого воздействия на отломки. Далее устанавливали накостный фиксатор: пластину располагали точно по центру латеральной поверхности кости, передний край располагали по наружному краю межбугорковой борозды плечевой кости на 1 – 2 см ниже верхушки большого бугорка. После установки пластину фиксировали кортикальным винтом к диафизу плечевой кости, а правильность ее расположения контролировали рентгенологически, для определения длины винтов и временной фиксации пластины использовали спицу, введенную в головку плечевой кости. Винты, вводимые в головку плечевой кости, устанавливали вплотную к субхондральной поверхности, не проникая через этот слой. Для обеспечения стабильности перелома проксимальный отломок плечевой кости фиксировали 4-6 винтами. Затем производили окончательную фиксацию пластины к диафизу плечевой кости путем установки 3-4 кортикальных или блокируемых винтов в дистальной части накостной пластины. Послеоперационную рану ушивали послойно, для предотвращения формирования гематомы в области оперативного вмешательства устанавливался активный дренаж на 1 сутки.
Послеоперационное ведение больных. В послеоперационном периоде в течение 5-7 дней назначали анальгетики и проводили антибактериальную терапию. Дополнительная иммобилизация конечности выполняется с помощью косыночного бандажа. Активные движения в локтевом и лучезапястном суставе рекомендуются с первого дня после операции. С учетом достигнутой прочности фиксации отломков плечевой кости и выраженности болевого синдрома пассивные движения в плечевом суставе рекомендовали с 2-3 недели после операции. Рентгенологический контроль положения отломков проводили через 6, 9 и 12 недель с момента операции. При появлении признаков сращения перелома и отсутствии вторичного смешения отломков через 6 недель с момента операции (по данным контрольных рентгенограмм) прекращали иммобилизацию конечности и приступали к активному восстановлению функции плечевого сустава под контролем методиста ЛФК. Удаление металлической пластины выполняли через 8-12 месяцев после первичной операции при полном сращении перелома. Показанием для удаления пластины могут служить боль в проекции установки конструкции, в том числе сопровождающаяся ограничением подвижности сустава, или личное пожелание пациента.
Для контроля заживления костной раны у пациентов использовали клинические и инструментальные методы исследования (рентгенография, компьютерная томография). Исходы лечения оценивались по системе СОИ-1, включающей 16 параметров [4].
Результаты исследования и их обсуждение
Результаты оперативного лечения переломов проксимального отдела плечевой кости удалось проследить у 77 пациентов в сроки до 1 года и более. Наиболее благоприятные анатомо-физиологические результаты были получены у пациентов с двух- и трехфрагментарными переломами, в 63 клинических наблюдениях удалось добиться сращения перелома в сроки до 10 недель. Необходимо отметить что, большинство этих пациентов было прооперированно в сроки от 3 до 10 дней с момента получения травмы. Количественные показатели исходов лечения по системе СОИ-1 через 6-12 месяцев после операции достигали 86-98 %, что свидетельствовало о практически полном восстановлении функции сегмента плечо. На рис. 1 представлен клинический пример оперативного лечения двухфрагментарного абдукционного перелома проксимального отдела плечевой кости. Использование максимального количества винтов, веденных в проксимальный и дистальный отломки плечевой кости на фоне удовлетворительного состояние костной ткани позволили проводить раннюю функциональную реабилитацию поврежденной конечности у пациента трудоспособного возраста (рис. 1).
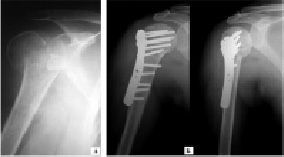
Рис. 1. Рентгенограммы пациента Б., 44 лет: а) при поступлении; б) выполнен остеосинтез перелома плечевой кости пластиной с угловой стабильностью винтов
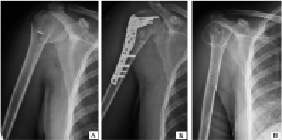
Рис. 2. Рентгенограммы пациентки П., 29 лет: а) при поступлении; б) выполнен остеосинтез перелома плечевой кости пластиной с угловой стабильностью винтов; в) перелом сросся, выполнено удаление металлоконструкции
На рис. 2 представлен клинический пример оперативного лечения трехфрагментарного аддукционного, перелома проксимального отдела плечевой кости, фрагменты большого бугорка плечевой кости были дополнительно фиксированы капроновым швом к пластине, функциональная реабилитация конечности проводилась после 4 недель с момента операции (рис. 2).
Хирургическая реабилитация пациентов с четырехфрагментарными переломами и переломо-вывихами проксимальной части плечевой кости характеризовалась значительными техническими сложностями при выполнении оперативного вмешательства: выраженные разрушения костных структур, разрывы и растяжение капсулы плечевого сустава влияли на прочность фиксации отломков плечевой кости и требовали увеличения сроков иммобилизации конечности в послеоперационном периоде.
В группе пациентов с четырехфрагментарными переломами из 7 клинических наблюдений сращения перелома удалось добиться у 5 пациентов в сроки от 8 до 10 недель с момента операции. Необходимость длительной иммобилизации конечности в целом сказалось на качественных показателях исходов лечения, по системе СОИ-1 они составляли 65-84 % через 6-12 месяцев с момента операции. В 2-х клинических наблюдениях у пациентов старше 75 лет при динамическом контроле выявлен асептическим некроз головки плечевой кости с фрагментацией костных структур и миграцией установленных конструкций. Соматическая патология и состояние костных структур не позволили выполнить у данных пациентов повторные хирургические вмешательства. На рис. 3 представлен клинический пример оперативного лечения четырехфрагментарного перелома проксимального отдела плечевой кости у пациентки старческого возраста. Несмотря на хорошее восстановление анатомии проксимального отдела плечевой кости и использование достаточного количества фиксирующих винтов сращение перелома не наступило: на фоне асептического некроза головка плеча фрагментировалась и металлическая конструкция мигрировала (рис. 3).
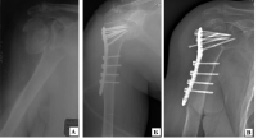
Рис. 3. Рентгенограммы пациентки Ж., 83 лет: а) при поступлении; б) выполнен остеосинтез перелома плечевой кости пластиной с угловой стабильностью винтов; в) через 10 месяцев после операции на фоне асептического некроза головки плеча произошла миграция конструкции
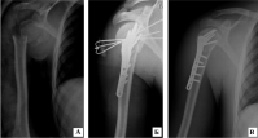
Рис. 4. Рентгенограммы пациента Г., 32 лет: а) при поступлении; б) выполнено правление вывиха и остеосинтез перелома плечевой кости пластиной с угловой стабильностью винтов; в) через 4 недели после удаления фиксирующих вывих спиц
В группе пациентов с переломо-вывихами проксимального отдела плечевой кости заживление перелома, и восстановление финкции плечевого сустава было достигнуто в 6 клинических наблюдениях из 7. Общие сроки реабилитации пациентов варьировались от 12 до 16 недель, по системе СОИ-1 исходы лечения в целом составили 75-87 %, что соответствует хорошим и удовлетворительным результатам. На рис. 4 представлен клинический пример оперативного лечения переломо-вывиха проксимального отдела плечевой кости; после репозиции и вправления вывиха установлена пластина, для профилактики повторного вывиха головка плечевой кости фиксирована спицами к суставной впадине лопатки (рис. 4).
В лечение несросшихся переломов проксимального отдела плечевой кости основные сложности остеосинтеза обусловлены дефицитом костной ткани, формирующимся в результате местного остеопороза и асептического некроза отдельных фрагментов плечевой кости, лишенных кровоснабжения. В данной группе больных было прооперированно 9 пациентов. После репозиции перелома и фиксации отломков пластиной и винтами дефект костной ткани, в зависимости от его объема заполнялся алло- или аутотрансплантатом. В 7 клинических наблюдениях удалось достичь сращения перелома в сроке до 16 недель. Необходимость длительной иммобилизации оперированного сегмента и существовавшие ранее контрактуры плечевого сустава способствовали снижению функциональных показателей исходов лечения больных, которые составили по системе СОИ-1 62-85 %. На рис. 5 представлен клинический пример оперативного лечения ложного сустава плечевой кости с дефектом костной ткани на уровне проксимального отдела плечевой кости. Остеосинтез массивной пластиной с максимальным количеством винтов дополнен аутотрансплантатом из гребня подвздошной кости, трансплантат фиксирован отдельным винтом (рис. 5).
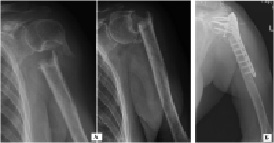
Рис. 5. Рентгенограммы пациентки Г., 65 лет: а) при поступлении; б) выполнен остеосинтез перелома плечевой кости пластиной с угловой стабильностью винтов, дефект костной ткани замещен аутотрансплантатом с дополнительной фиксацией винтом
Наши исследования подтверждают результаты полученные другими исследователями [1, 2, 6]. Так оптимальные анатомо-функциональные результаты лечения получены при хирургической реабилитации пациентов с двух- и трехфрагментарными переломами проксимального отдела плечевой кости. При этом оперативное вмешательство необходимо выполнить в ближайшие сроки после получения травмы, не позднее 5-7 дней.
При планировании оперативного вмешательства у пациентов с многофрагментарными переломами проксимального отдела плечевой кости как свежими, так и застарелыми и несросшимися необходимо учитывать качество костной ткани (регионарный остеопороз, очаги асептического некроза). Как показали наши наблюдения, качественная репозиция отломков и адекватно установленная массивная конструкция при неудовлетворительном качестве костной ткани не в состояние обеспечить сращения перелома проксимального отдела плечевой кости. Решение вопроса о выборе оптимального способа хирургического лечения пациентов с несросшимися переломами проксимального отдела плечевой кости при наличии дефекта костной ткани строго индивидуально. При наличии двух фрагментов с удовлетворительной плотностью костных структур, что может быть объективно установлено при выполнении компьютерной томографии, возможен остеосинтез накостной пластиной с угловой стабильностью винтов, дополненный пластикой костного дефекта алло- или аутотрансплантатом. При соблюдении указанных условий прогноз на удовлетворительный анатомо-функциональный исход лечения несросшегося перелома проксимального отдела плечевой кости может быть благоприятный, при других обстоятельствах оптимально выполнить эндопротезирование плечевого сустава.
Заключение
Проведенный нами ретроспективный анализ 77 клинических случаев хирургического лечения переломов проксимального отдела плечевой кости позволяет констатировать, что использование накостных пластин с угловой стабильностью винтов в целом обеспечивает необходимую прочность фиксации для сращения перелома и ранней функциональной реабилитации конечности при любых типах повреждения костных структур указанной локализации. Однако у пациентов со сложными многофрагментарными повреждениями (особенно пожилого и старческого возраста) и пациентов с несросшимися переломами проксимальной части плечевой кости необходимо индивидуально, с учетом качества костных структур, решать вопрос о выборе между остеосинтезом и первичным протезированием плечевого сустава.

