Актуальность проблемы
Периапикальные деструктивные процессы являются осложнением кариозного поражения зубов и относятся к числу наиболее частых патологических изменений в челюстных костях [1, 2, 3]. Из числа периапикальных деструктивных изменений наиболее часто встречаются апикальные гранулемы (от 69,7 % до 94,0 %) и корневые кисты (от 6,0 % до 25,9 %) [6, 7]. Клинико-рентгенологические проявления одонтогенных кист челюстей имеют характерные особенности и не вызывают особых затрудений в диагностике. Вместе с тем, встречаются публикации, освещающие трудности, которые возникают в ряде случаев при дифференциальной диагностике одонтогенных воспалительных кист. Далеко не всегда деструктивные изменения в периапикальной зоне имеют достаточно четкие клинические проявления [5]. В литературе вопросы дифференциальной диагностики кист челюстей и опухолей обсуждаются постоянно. Однако в них слабо освещены данные о степени соответствия рентгенологической и макроскопической картин этих заболеваний и, следовательно, оптимальной схемы рентгенологической диагностики [4, 8].
Цель исследования
Оценить клинико-рентгенологические исследования у больных с деструктивными процессами периапикальных тканей в верхней челюсти.
Материалы и методы исследования
Проведено клинико-рентгенологическое обследование больных с хроническими формами периодонтитов, осложненными деструктивными процессами в периапикальных тканях (гранулема, кистогранулема, радикулярная киста), преимущественно в области фронтальной группы зубов и премоляров. Большинство обследуемых больных (68,9 %) с хроническими деструктивными процессами в периапикальных тканях были в возрасте от 21 до 40 лет, среди которых превалировали женщины. Это свидетельствует о том, что женщины имеют больше мотиваций для сохранения зубов и дают согласие на оперативное лечение данной патологии. Среди обследованных больных практически здоровыми были 64 (55,2 %) пациента, различные заболевания внутренних органов выявлены у 52 (44,8 %). Наиболее часто встречались заболевания желудочно-кишечного тракта, дыхательной системы и другие.
Рентгенологическое обследование проводилось при первичном обращении больных в клинику (внутриротовые, ортопантомограмма, прямые и боковые панорамные рентгенограммы с прямым увеличением изображения). Ортопантомограмма производилась на ортопантомографе Кранекс D2 (фирма «Соредекс», Финляндия) или «Планмека 2002 ЕС пролайн» (Финляндия) при условиях 60-75 кВ, 7 mА, выдержка 10 сек. Периапикальная рентгенография проводилась на дентальном рентгеновском аппарате 5D2, прямые и боковые панорамные рентгенограммы с прямым увеличением изображения – с аппарата «Статус-икс» при условиях 55 кВ, 7 mА, выдержка 0,1-0,6 сек.
Результаты исследования и их обсуждение
Из наблюдаемых нами больных у 10 (8,6 %) установлен хронический гранулирующий периодонтит, у 50 (43,1 %) – гранулематозный периодонтит, у 45 (38,8 %) – кистогранулема и у 11 (9,5 %)– киста (рис. 1). Клиническое течение хронических периодонтитов, осложненных периапикальными деструктивными процессами, зависели от стадии течения воспалительного процесса. Из пациентов, обратившихся в клинику по поводу хронических периодонтитов, осложненных периапикальными деструктивными процессами, у 58,6 % человек отмечалась ремиссия, у 41,4 % в стадии обострении хронического воспалительного процесса в периапикальных тканях (рис. 2). Жалобы больных в основном сводились к незначительным периодически ноющим болям в области кариозного или ранее запломбированного зуба. А 53 % пациентов жаловались на наличие свищей на слизистой оболочке на проекции «причинных» зубов.
При внешнем осмотре у больных каких-либо изменения в челюстно-лицевой области не были выявлены. В полости рта у пациентов обнаружены зубы с различными формами хронического периодонтита. Перкуссия зубов, имеющих периапикалъные деструктивные процессы, были слегка болезненными. Деформация альвеолярного отростка отмечалась у 9 пациентов данной клинической группы и имела вид гладкого выпячивания. Слизистая над участком выпячивания, как правило, была истончена, но в цвете не изменена. В зависимости от локализации деструктивного процесса отмечалась болезненность при пальпации альвеолярного отростка. Особенно выражена она была во фронтальной области верхней челюсти. Характерным является то, что при пальпации у 54,5 % пациентов отмечалась болезненность в том случае, когда патологический очаг локализовался на верхней челюсти в области одного – двух зубов. Когда в процесс было вовлечено больше двух зубов, при пальпации обнаруживалась безболезненная деформация альвеолярного отростка верхней челюсти.
Если в области верхней челюсти почти всегда можно было определить наличие деформации, то на нижней челюсти этот диагностический признак присутствовал только при локализации очагов во фронтальном отделе. В тех случаях, когда поражена была область расположения премоляров, даже при наличии деформации пальпация была безболезненной, так как постоянный отток осуществлялся через свищевые ходы. Это объясняется анатомическими особенностями строения верхней и нижней челюсти, верхней челюсти кортикальная пластинка тоньше, чем на нижней челюсти.
При сопоставлении клинических признаков рентгенологических показателей периапикальных деструктивных процессов и данных, полученных по ходу операции, выявлено, что болезненность при пальпации пораженного участка кости была выражена только в тех случаях, когда имелся дефект наружной или внутренней замыкающих пластинок челюстей. То же можно отнести к прозрачности и четкости тени, которая находится в прямой зависимости от локализации очага. При поражении наружной или внутренней кортикальных пластинок четкость и прозрачность тени более выражена, особенно в центре очага деструкции. Клинически это проявляется в виде деформации альвеолярного отростка не только с вестибулярной, но и с небной стороны, а на нижней челюсти – и с язычной стороны.
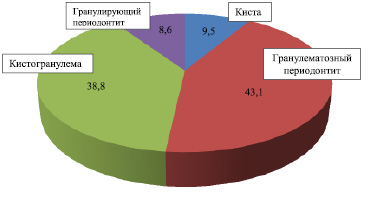
Рис. 1. Распределение больных по характеру периапикальных деструктивных процессов
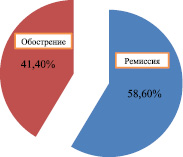
Рис. 2. Характер воспалительного процесса в периапикальных тканях у пациентов с различными периодами хронического периодонтита
Следует подчеркнуть клинические ситуации, когда пациенты отмечали наличие округлого выпячивания в области переходной складки в области проекции верхушек корней, а при рентгенологическом исследовании обнаруживалась незначительная нечеткость костной структуры. При этом во время операции определялось, что поражение не локализуется в губчатой кости, и не разрушает замыкающих пластинок челюстей, а прорастает под надкостницу. Такая клиническая картина, была характерна для верхней челюсти, которая обусловлена анатомическими особенностями и чаще встречалась в области премоляров.
При локализации периапикальных деструктивных процессов в виде кист челюстей во фронтальной отделе в области 1.2,1.1,2.1,2.2 зубов с прорастанием в полость носа, на рентгенограммах отмечалось утолщение слизистой нижней носовой раковины. В таких случаях пациенты жаловались на заложенность носа на пораженной стороне, где обнаружен патологический процесс. Анализ результатов клинико-рентгенологических исследований показал, что у больных с хроническими периодонтитами были выявлены периапикальные деструктивные процессы на верхней челюсти. Диагностика этих процессов стало возможным на основании рентгенологического исследования. Периапикальные деструктивные процессы преимущественно (у 74,7 %) локализовались в области верхних резцов и клыков, реже (у 25,3 %) – в области верхних премоляров.
В зависимости от объема поражения костной ткани при периапикальных деструктивных процессах в патологический процесс были вовлечены корни от одного до 4 и более зубов, преимущественно двух зубов (рис. 3). Рентгенологически периапикальные деструктивные очаги в верхнечелюстной кости имели различия в зависимости от «причинного» зуба, от которого исходит патологический процесс. Так, в области резцов и клыков они имели или округлую форму с четкими контурами (28,7 %), или неправильно округлую форму с нечеткими границами (у 32,2 %). Являлось характерным то, что у всех зубов, тесно контактирующих с зоной деструкции кости, периодонтальные щели исчезали полностью или частично на уровне верхушек корней зубов.
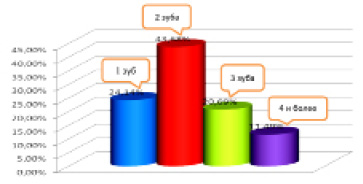
Рис. 3. Количество зубов, вовлеченных в периапикальный деструктивный процесс на верхней челюсти
Результаты рентгенологических исследований не выявили достоверной взаимосвязи между размерами и формами периапикальных очагов деструкции костной ткани. Установлено, что овальные очаги, как правило, имели большую протяженность и располагаются на уровне корней нескольких зубов. В большинстве случаев (89,7 %) объем деструкции периапикальных костных тканей в диаметре был от 0,5 до 1,0 см. Как утверждалось рентгенологическая картина околокорневых кист достоверна только при определенных условиях. В качестве достоверных признаков кист принимались смещение полостью корней соседних зубов и границ верхнечелюстной пазух, а также распределение выведенного за верхушку пломбировочного материала, характерное для его поведения в жидкости. Размеры полости, расцененные как кисты, имели размеры от 1 см до 5 см и более. Кистозные полости имели самую различную форму: округлую с четкими границами, неправильную с нечеткими границами, овальную с четкими границами и овально вытянутую вдоль челюсти.
Измерение размеров очага поражения костной ткани производили с помощью разработанного нами кронциркуля. При этом если полость имела правильно округлую форму, то ее размеры определяли по диаметру в горизонтальных и вертикальных направлениях. Если форма тени была близка к эллипсу или неправильной окружности, измерения в ране проводились по тем же параметрам с помощью разработанного нами устройство. На основании полученных данных проводили сопоставления размеров по рентгенограммам и данным, полученным в ходе операции. Результаты исследований подтвердили, что рентгенологические данные достоверно не соответствуют показателям деструкции кости в периапикальных тканях, полученных во время операции. Наиболее часто дефекты костной ткани, обнаруженные во время операции были размерами до 1,5 см как по горизонтали, так по вертикали. Если размеры костных дефектов на рентгенологическом изображении были в пределах от 3 до 3,5 см, то они чаще совпадали с клиническими данными.
Выводы
Периапикальные деструктивные процессы в большинстве случаев диагностировались по результатам рентгенологического исследования, проводимого чаще по поводу другой патологии, так как клиническая картина при данной стадии воспалительного процесса не имела характерной симптоматики. Однако обнаружено, что чем ближе очаг локализуется к кортикальной пластинке, тем больше клинических и рентгенологических признаков
Расхождение рентгенологических и клинических данных чаще имело место при рентгенологических размерах дефекта до 3 см. Обнаруженные различия обусловлены параллаксом рентгеновского изображения, сопутствующим любой близкофокусной съемке, произведенного с режимом рентгеновского луча. По рентгенологическим проявлениям эти очаги деструкции мало отличались от тех, которые были расценены как киста. Часть их имела неправильно округлую форму и четкие контуры, но размеры у очагов были несколько меньшими.
Библиографическая ссылка
Угланов Ж.Ш., Жолдыбаев С.С., Мусаев А.Т., Кульманбетов Р.И., Космаганбетова А.Т., Кожахметова А.Н., Танабаев Б.Т., Стабаева Г.С., Алмабаев Ы.А., Турланов К.М., Жангелова Ш.Б., Алмабаева А.Ы., Ложкин А.А. КЛИНИКО-РЕНТГЕНОЛОГИЧЕСКАЯ ОЦЕНКА ВЕРХНЕЙ ЧЕЛЮСТИ ПРИ ПЕРИАПИКАЛЬНОМ ДЕСТРУКТИВНОМ ПРОЦЕССЕ // Международный журнал прикладных и фундаментальных исследований. 2016. № 4-3. С. 569-573;URL: https://applied-research.ru/ru/article/view?id=9015 (дата обращения: 03.01.2026).

