Тестикулярный микролитиаз относится к редко встречающимся заболеваниям с частотой от 1,2 до 8,0 % по данным различных авторов и характеризуется образованием микролитов в семявыносящих канальцах [1–3]. В основе развития микролитиаза яичек имеет место нарушение фагоцитарной активности клеток Сертоли, которые образуют кальцинаты слущенных в просвет семенных канальцев. Подобное свойство клеток Сертоли связано с проявлением синдрома тестикулярной дисгенезии [4].
Сведения о распространенности микролитиаза яичек противоречивы, сравнительный анализ данных исследований показал вариабельность и различия полученных результатов [3–6]. В исследованиях А.К. Носова и соавт. выявлено, что в подгруппе мужчин с жалобами на состояние органов мошонки микролитиаз яичек наблюдался чаще, чем у тех, кто не имел каких-либо симптомов [7]. При этом, по данным I.B. Tan et al., микролитиаз яичек выявлен у 2–3 % молодых пациентов без клинических симптомов [8].
Тестикулярный микролитиаз обнаруживается чаще при таких состояниях, как крипторхизм, мужское бесплодие, перекрут и атрофия яичка, синдром Клайнфельтера, гипогонадизм, мужской псевдогермафродитизм, варикоцеле, кисты придатка, которые в настоящее время рассматриваются как проявления синдрома тестикулярной дисгенезии [1-3, 5].
Тестикулярный микролитиаз может также сопровождать состояния, предрасполагающие к развитию рака яичек (герминогенная опухоль) и составляет от 6 до 7 % случаев, вопрос о риске рака яичка остается спорным [4, 5, 7, 8]. В литературе описано большое количество случаев рака яичек у мужчин с тестикулярным микролитиазом. Так, M.R. Pedersen et al., S. D’Andrea et al. описали случаи развития рака яичек у пациентов с тестикулярным микролитиазом, но их взаимосвязь статистически недостоверна [2, 3].
Стандартом диагностики микролитиаза яичек является эхопозитивное образование яичек размерами от 1 до 3 мм [2]. В 2001 г. предложено H.F. Bennett et al. выделение следующих категорий тестикулярного микролитиаза: классического, с наличием 5 или более микролитов, и ограниченного, при визуализации менее 5 микролитов. Существует гипотеза о том, что скопление более 5 микролитов является участком дисгенезии, что является неблагоприятным признаком развития опухолей яичка [6].
Следовательно, в настоящее время нет четких рекомендаций по ведению пациентов как с бессимптомным микролитиазом яичек, так и обратившихся по причине бесплодия или ухудшения репродуктивного здоровья.
Цель исследования – определить распространенность и клинико-лабораторные особенности тестикулярного микролитиаза при мужском бесплодии.
Материалы и методы исследования
Проведено кросс-секционное исследование распространенности тестикулярного микролитиаза у 1652 мужчин с бесплодием в возрасте от 22 до 58 лет с 2020 по 2022 г. Исследование проведено в Нарынской, Ыссык-Кульской, Чуйской области и г. Бишкеке Кыргызской Республики. Критериями включения явились мужчины от 22 до 58 лет, обратившиеся по поводу бесплодия в период проведения исследования. Критериями исключения явились мужчины до 22 лет или старше 58 лет с бесплодием. Средний возраст мужчин, вошедших в исследование, составил 38,3±3,8 года. Опрос, сбор анамнеза, осмотр осуществлялся в соответствии с рекомендациями Европейской ассоциации урологов 2018 г. [9]. Ультразвуковое исследование органов мошонки осуществляли на аппарате CGISON QBIT-10, с линейными датчиками с частотой сканирования 4–12 МГц в серошкальном режиме и в режиме цветного доплеровского исследования. При исследовании визуализировали размер яичек в трех плоскостях и их объем, после чего получали изображение оболочек, придатков яичек и элементов семенного канатика. Оценка степени васкуляризации определялась с помощью цветной доплерографии. Клинико-лабораторные обследования проведены в соответствии с международными клиническими рекомендациями. Биопсия яичек после получения разрешения локального биоэтического комитета выполнена после письменного согласия пациентов с двусторонним тестикулярным микролитиазом на основании рекомендаций Европейской ассоциацией урологов 2018 г. [9] с последующим морфологическим исследованием.
Статистическая обработка полученных результатов проведена с помощью пакета компьютерной программы Exсell 2010. Средние значения указывали со средним квадратическим отклонением (m ± SD), а относительные величины c частотой и ошибкой репрезентативности (Р±m). Статистическую достоверность различий по количественным переменным определяли путем вычисления t-критерия Стьюдента. Изменения считались статистически значимыми (достоверными) при p ≤ 0,05.
Результаты исследования и их обсуждение
При сборе анамнеза безуспешные попытки получить беременность в браке в среднем составляли 3,2±3,6 лет.
Из 1652 обратившихся с мужским бесплодием, 429 (65,8 %) пациентов жалоб не предъявляли, 118 (18,1 %) в анамнезе за последние 5 лет получали консервативное лечение, а 105 (16,1 %) перенесли оперативные вмешательства по поводу заболеваний мочевыделительной системы (рис. 1).
При распределении по регионам 537 (32,5 %) обратившихся мужчин являлись жителями Бишкека, 446 (27,0 %) – Чуйской, 367 (22,2 %) – Иссык-Кульской, 302 (18,3 %) – Нарынской области.
Из 105 мужчин 45 (42,9 %) ранее были оперированы по поводу крипторхизма, 34 (32,4 %) – варикоцеле, 11 (10,5 %) – гидроцеле, а 15 (14,3 %) пациентам проведена биопсия яичка.
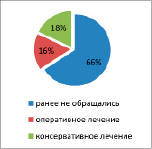
Рис. 1. Распределение мужчин с бесплодием в зависимости от перенесенных заболеваний мочеполовой системы, n = 1652, 2020–2022 гг.
Тестикулярный микролитиаз при ультразвуковом исследовании выявлен у 35 (2,1 %) мужчин. Двусторонний микролитиаз тестикул выявлен у каждого третьего мужчины (31,4 %), а односторонний в 2 раза чаще (68,6 % пациентов). Полученные данные коррелируют с результатами авторов ближнего и дальнего зарубежья [1, 2, 5]. При обследовании 1652 пациентов с бесплодием герминогенных опухолей ткани яичек не было выявлено.
В распределении пациентов с тестикулярным микролитиазом по регионам выявлено незначительное преимущество выявленных жителей Бишкека (2,4±0,7 %). Среди обратившихся по поводу бесплодия жителей Ыссык-Кульской области мужчины с тестикулярным микролитиазом составили 2,2±0,7 %, меньше в Чуйской области 2,0±0,7 % и минимальный показатель в Нарынской области 2,0±0,7 % (табл. 1).
В группе пациентов с тестикулярным микролитиазом (62,9±8,8 %) гипоплазия яичек развивалась в 1,2 раза чаще сравнительно с пациентами с бесплодием без микролитиаза яичек (53,6±1,2 %), р ˃ 0,05 (табл. 2).
Таблица 1
Распределение пациентов с тестикулярным микролитиазом по регионам, n = 1652, 2020–2022 гг.
|
№ |
Регион |
ТМ (-), n = 1617 |
ТМ (+), n = 35 |
Всего, n = 1652 |
|||
|
n |
P±m |
n |
P±m |
n |
P±m |
||
|
1. |
Г. Бишкек |
524 |
97,6±0,7 |
13 |
2,4±0,7 |
537 |
32,5±1,2 |
|
2. |
Чуйская область |
437 |
98,0±0,7 |
9 |
2,0±0,7 |
446 |
27,0±1,1 |
|
3. |
Ыссык-Кульская область |
360 |
98,1±0,7 |
8 |
2,2±0,7 |
367 |
22,2±1,0 |
|
4. |
Нарынская область |
296 |
98,0±0,7 |
5 |
2,0±0,7 |
302 |
18,3±1,0 |
|
5. |
Всего |
1617 |
97,9±0,4 |
35 |
2,1±0,4 |
1652 |
100,0 |
Примечание. ТМ (-) – группа пациентов без тестикулярного микролитиаза; ТМ (+) – группа пациентов с тестикулярным микролитиазом; n – абсолютное число, P±m – частота и ошибка репрезентативности.
Таблица 2
Результаты обследования мужчин с мужским бесплодием в зависимости от наличия тестикулярного микролитиаза, n = 1652, 2020–2022 гг.
|
№ |
Показатель |
ТМ (-), n = 1617 |
ТМ (+), n = 35 |
Всего, n = 1652 |
|||
|
n |
P±m |
n |
P±m |
n |
P±m |
||
|
1. |
Гипоплазия яичек |
867 |
53,6±1,2 |
22 |
62,9±8,8* |
871 |
52,7±1,2 |
|
2. |
Варикоцеле |
213 |
13,2±0,8 |
17 |
48,6±8,5*** |
230 |
13,9±0,9 |
|
3. |
Гидроцеле |
21 |
1,3±0,3 |
2 |
5,7±3,9* |
23 |
1,4±0,3 |
|
4. |
Кисты придатка яичка |
112 |
6,9±0,6 |
12 |
34,3±8,0*** |
124 |
7,5±0,7 |
|
5. |
Средний объем яичек |
11,3 ± 4,5 |
7,5 ± 3,9 |
10,9± 4,2 |
|||
Примечание. ТМ (-) – группа пациентов без тестикулярного микролитиаза; ТМ (+) – группа пациентов с тестикулярным микролитиазом; n – абсолютное число, P±m – частота и ошибка репрезентативности; * – р ˃ 0,05 (вероятность безошибочного прогноза более 95,0 %); ** ˂ 0,05 (вероятность безошибочного прогноза 95,0 %);*** – р ˂ 0,001 (вероятность безошибочного прогноза 99,9 %).
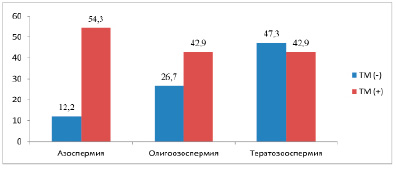
Рис. 2. Частота встречаемости тестикулярной дисгенезии у пациентов с бесплодием в зависимости от наличия тестикулярного микролитиаза, n = 1652, 2020–2022 гг., %
Варикоцеле при ультразвуковом исследовании выявлено в целом у 230 (13,9 %), из них у пациентов с микролитиазом яичек в 3,7 раз чаще (48,6±8,5 %), сравнительно с группой без микролитиаза (13,2±0,8 %), р ˂ 0,001. Полученные нами результаты схожи с опубликованными данными J. Damsgaarda et al. [9]. Кисты придатка у обратившихся по поводу бесплодия мужчин выявлены в 7,5 % случаях, при этом у пациентов с тестикулярным микролитиазом в 5 раз чаще (34,3±8,0 %), р ˂ 0,001.
Средний объем яичек у пациентов обеих групп составил 10,9±4,2 мл, при этом у пациентов с тестикулярным микролитиазом в 1,5 раз меньше (7,5 ± 3,9 мл) сравнительно с группой без микролитиаза (был меньшим сравнительно с группой пациентов без тестикулярного микролитиаза (11,3 ± 4,5 мл).
По результатам клинико-лабораторных исследований у мужчин с тестикулярным микролитиазом азооспермия была выявлена в 4,5 раза чаще (54,3±8,4 %), р ˂ 0,001; олигозооспермия в 1,6 раз (42,9±8,4 %), р ˃ 0,05 сравнительно с группой пациентов без тестикулярного микролитиаза (12,2±0,8 %) и (26,7±1,1 %) соответственно (рис. 2).
Преобладание олигозооспермии и азооспермии у пациентов с микролитиазом яичек описана также в работах И.А. Корнеева и M.R. Pedersen et al. [2, 3]. Тератозооспермия наблюдалась чаще (47,3±1,2 %) у пациентов без микролитиаза яичек, чем в группе с тестикулярным микролитиазом (42,9±8,4 %), без статистически значимой разницы, р ˃ 0,05. Полученные лабораторные данные в нашем исследовании подтверждают связь тестикулярного микролитиаза с синдромом тестикулярной дисгенезии c развитием азооспермии и меньшим объемом яичек.
Биопсия яичек проведена 6 из 24 пациентов с двусторонним микролитиазом тестикул, что составило 25 %. Процедура проведена согласно разрешению комитета по биоэтике и с письменного согласия пациента под внутривенной анестезией по стандартной методике. Морфологическими особенностями ткани яичка явились признаки нарушения сперматогенеза: деформация семенных канальцев с неравномерным утолщением и коллагенизацией базальной, уменьшение или дистрофия клеток Лейдиго. Кроме того, выявлены признаки склероза стромы с утолщением стенок артериол, что является признаком нарушения микроциркуляции. По морфологическим признакам формирование ядра микролита вследствие десквамации сперматогенного эпителия. Вышеуказанные морфологические характеристики являются основной морфологической характеристикой и причиной развития репродуктивных нарушений у пациентов с микролитиазом тестикул.
Заключение
Таким образом, среди обратившихся по поводу бесплодия тестикулярный микролитиаз выявлен у 2,1 % мужчин, из них двусторонний микролитиаз встречался в 1,3 раза чаще (57,1 %). В группе мужчин с тестикулярным микролитиазом варикоцеле выявлено в 3,7 раза чаще (48,6±8,5 %), р ˂ 0,001; кисты придатка яичка в 5 раз чаще (34,3±8,0 %), р ˂ 0,001, а средний объем яичек составил 7,5±3,9 мл, что в 1,5 раза меньше сравнительно с группой мужчин с бесплодием без тестикулярного микролитиаза.
Азооспермия и олигозооспермия у мужчин с тестикулярным микролитиазом статистически достоверно (р ˂ 0,001) встречалась в 4,5 и в 1,6 раз чаще, составив 54,3±8,4 %, 42,9±8,4 % соответственно, чем у пациентов с бесплодием без тестикулярного микролитиаза.
Необходимо отметить, что в нашем исследовании пациентов с тестикулярным микролитиазом герминогенных опухолей ткани яичек не было выявлено, однако, учитывая литературные данные, мы не должны забывать об онкологической настороженности.
Библиографическая ссылка
Рыскулбеков Н.Р., Иманкулова А.С., Абдихаликов Т.Ж., Садырбеков Н.Ж., Суранов Д.А. СОВРЕМЕННЫЙ ПОДХОД К ПРОБЛЕМЕ РЕПРОДУКТИВНОГО ЗДОРОВЬЯ У МУЖЧИН С ТЕСТИКУЛЯРНЫМ МИКРОЛИТИАЗОМ // Международный журнал прикладных и фундаментальных исследований. 2023. № 3. С. 20-24;URL: https://applied-research.ru/ru/article/view?id=13516 (дата обращения: 02.01.2026).
DOI: https://doi.org/10.17513/mjpfi.13516

